جمعه 17 بهمن 1404
| English
دوره 23، شماره 4 - ( زمستان 1396 )
جلد 23 شماره 4 صفحات 407-394 |
برگشت به فهرست نسخه ها
Download citation:
BibTeX | RIS | EndNote | Medlars | ProCite | Reference Manager | RefWorks
Send citation to:



BibTeX | RIS | EndNote | Medlars | ProCite | Reference Manager | RefWorks
Send citation to:
Abbarin M, Zemestani M, Rabiei M, Bagheri A. Efficacy of Cognitive-Behavioral Hypnotherapy on Body Dysmorphic Disorder: Case Study. IJPCP 2018; 23 (4) :394-407
URL: http://ijpcp.iums.ac.ir/article-1-2522-fa.html
URL: http://ijpcp.iums.ac.ir/article-1-2522-fa.html
آبرین مرتضی، زمستانی مهدی، ربیعی مهدی، باقری امیرهوشنگ. کارایی هیپنوتراپی شناختی رفتاری بر اختلال بدشکلی بدن: مطالعه موردی. مجله روانپزشكي و روانشناسي باليني ايران. 1396; 23 (4) :394-407
مرتضی آبرین1 
 ، مهدی زمستانی2
، مهدی زمستانی2 
 ، مهدی ربیعی3
، مهدی ربیعی3 
 ، امیرهوشنگ باقری4
، امیرهوشنگ باقری4 


 ، مهدی زمستانی2
، مهدی زمستانی2 
 ، مهدی ربیعی3
، مهدی ربیعی3 
 ، امیرهوشنگ باقری4
، امیرهوشنگ باقری4 

1- گروه روانشناسی، دانشکده علوم انسانی و اجتماعی، دانشگاه کردستان، سنندج، ایران
2- گروه روانشناسی، دانشکده علوم انسانی و اجتماعی، دانشگاه کردستان، سنندج، ایران ،E-mail: m.zemestani@uok.ac.ir
3- گروه روانشناسی، دانشکده پزشکی، دانشگاه علوم پزشکی بقیه الله (عج)، تهران، ایران
4- شاخه هیپنوتراپی، کمیته رواندرمانی، انجمن علمی روانپزشکان ایران، تهران، ایران
2- گروه روانشناسی، دانشکده علوم انسانی و اجتماعی، دانشگاه کردستان، سنندج، ایران ،
3- گروه روانشناسی، دانشکده پزشکی، دانشگاه علوم پزشکی بقیه الله (عج)، تهران، ایران
4- شاخه هیپنوتراپی، کمیته رواندرمانی، انجمن علمی روانپزشکان ایران، تهران، ایران
متن کامل [PDF 3277 kb]
(5014 دریافت)
| چکیده (HTML) (9670 مشاهده)
همچنین این پژوهش همراستا با پژوهشهای دیگر در زمینه اثربخشی هیپنوتراپی شناختی در اختلالات گوناگون است که از جمله آنها میتوان به این موارد اشاره کرد: اختلالات اضطرابی [43]، اختلال استرس حاد [44]، پراشتهایی عصبی [45]، درد مزمن [47 ،46] افسردگی [26]، بیخوابی [48]، اختلال استرس پس از سانحه [49] و اختلالات شبهجسمانی [51 ،50]. ویلهلم و همکاران [14 ،12] در پژوهشی، اثربخشی راهنمای درمان شناختیرفتاری استفادهشده در پژوهش حاضر را آزمودند. بر اساس یافتههای پژوهش مذکور، اثربخشی معنیدار گروه آزمایش در مقایسه با گروه گواه از جلسه 11 (از 22 جلسه) شروع شد و پیش از آن تفاوت معنیداری بین دو گروه نبود [14]. بهبودی در پیگیری چهارماهه نیز حفظ شد.
در پژوهش حاضر نیز میبینیم که بهبودی از نیمۀ درمان شیب سریعتری میگیرد. میانگین بهبودی شرکتکنندگان در پژوهش ویلهلم و همکاران [14 ،12] حدود 50 درصد بود که بیشتر از میزان بهبودی در پژوهش حاضر است. عوامل مختلفی میتواند این اثربخشی بیشتر را توضیح دهد؛ ازجمله فشردهشدن برنامه در 15 جلسه 90 دقیقهای و بهصورت دو جلسه در هفته در این پژوهش و همچنین دارودرمانی همزمان برخی بیماران در پژوهش ویلهلم و همکاران [14]. همچنین نتایج پژوهشهای آلادین،
متن کامل: (8201 مشاهده)
مقدمه
افراد مبتلا به اختلال بدشکلی بدن با یک یا چند عیب و نقص در ظاهر فیزیکی، دلمشغولی دارند. در مواردی در طول دوره بیماری، فرد در پاسخ به نگرانیهای مربوط به ظاهر، رفتارهای تکراری مانند وارسی در آینه، آرایش افراطی، کندن پوست، اطمینانطلبی یا اعمال ذهنی مانند مقایسه ظاهر خود با دیگران را انجام میدهد. دلمشغولی، باعث ناراحتی بالینی قابلتوجه یا اختلال در عملکردهای اجتماعی، شغلی و جنبههای مهم دیگر میشود [1].
میزان شیوع این اختلال در بین بزرگسالان آمریکا 2/4درصد (2/5 درصد در زنان و 2/2 درصد در مردان) است [1]. اغلب به دلیل اینکه تعداد زیادی از بیماران از نشانگان مرضیشان شرمنده و خجلاند و مایل نیستند آنها را برای اعضای خانواده، دوستان یا درمانگر آشکار کنند، این اختلال تشخیص داده نمیشود.
بیشتر بیماران مبتلا به اختلال بدشکلی بدن، اختلالات روانی دیگری نیز دارند. افسردگی اساسی شایعترین اختلال همآیند اختلال بدشکلی بدن است. این اختلال تأثیر منفی زیادیدر کیفیت زندگی دارد [2].
بر اساس مدل شناختی اختلال بدشکلی بدن، پیشروی باورهای ناکارآمد به آیین وارهها، رفتارهای اجتنابی و تفکر منفی منجر میشود [3]. هیجانات منفی مانند ترس، اضطراب، افسردگی و شرم که با افکار و باورهای منفی مربوط به ظاهر فعال میشوند، تلاشهایی را برای خنثیسازی این احساسات از طریق رفتارهای اجتنابی و آیین وارهها برمیانگیزند. این آیین وارهها و رفتارهای اجتنابی ممکن است بهطور موقت موجب کاهش هیجانات دردناک شوند، اما بهطور منفی تقویت میشوند و آن رفتارها و باورهای ناکارآمد مرتبط با اختلال بدشکلی بدن را تداوم میبخشند [3].
افراد مبتلا به اختلال بدشکلی بدن با یک یا چند عیب و نقص در ظاهر فیزیکی، دلمشغولی دارند. در مواردی در طول دوره بیماری، فرد در پاسخ به نگرانیهای مربوط به ظاهر، رفتارهای تکراری مانند وارسی در آینه، آرایش افراطی، کندن پوست، اطمینانطلبی یا اعمال ذهنی مانند مقایسه ظاهر خود با دیگران را انجام میدهد. دلمشغولی، باعث ناراحتی بالینی قابلتوجه یا اختلال در عملکردهای اجتماعی، شغلی و جنبههای مهم دیگر میشود [1].
میزان شیوع این اختلال در بین بزرگسالان آمریکا 2/4درصد (2/5 درصد در زنان و 2/2 درصد در مردان) است [1]. اغلب به دلیل اینکه تعداد زیادی از بیماران از نشانگان مرضیشان شرمنده و خجلاند و مایل نیستند آنها را برای اعضای خانواده، دوستان یا درمانگر آشکار کنند، این اختلال تشخیص داده نمیشود.
بیشتر بیماران مبتلا به اختلال بدشکلی بدن، اختلالات روانی دیگری نیز دارند. افسردگی اساسی شایعترین اختلال همآیند اختلال بدشکلی بدن است. این اختلال تأثیر منفی زیادیدر کیفیت زندگی دارد [2].
بر اساس مدل شناختی اختلال بدشکلی بدن، پیشروی باورهای ناکارآمد به آیین وارهها، رفتارهای اجتنابی و تفکر منفی منجر میشود [3]. هیجانات منفی مانند ترس، اضطراب، افسردگی و شرم که با افکار و باورهای منفی مربوط به ظاهر فعال میشوند، تلاشهایی را برای خنثیسازی این احساسات از طریق رفتارهای اجتنابی و آیین وارهها برمیانگیزند. این آیین وارهها و رفتارهای اجتنابی ممکن است بهطور موقت موجب کاهش هیجانات دردناک شوند، اما بهطور منفی تقویت میشوند و آن رفتارها و باورهای ناکارآمد مرتبط با اختلال بدشکلی بدن را تداوم میبخشند [3].
با وجود شیوع اختلال بدشکلی بدن، تحقیقات درمانی درباره این بیماری کم است. گزارشهای موردی، سریهای زمانی و سه مطالعه با استفاده از گروههای کنترل در فهرست انتظار، حمایت ابتدایی و مقدماتی برای اثربخشی درمان شناختیرفتاری مختص اختلال بدشکلی بدن را فراهم کرده است [7-4]. یافتهها نشان میدهد که اثربخشی درمانهای شناختیفتاری گروهی و انفرادی بر درمان اختلال بدشکلی بدن، بیش از فهرست انتظار است [8]. با وجود این، در کار بالینی، بیماران BDD، اغلب بیمارانی مقاوم به درمان هستند و تعداد قابل توجهی از آنان به درمان پاسخ نمیدهند یا پس از درمان عود کامل دارند [9].
مدل شناختیرفتاری BDD، بر نقش تصویرسازی ذهنی در تداوم اختلال تأکید میکند [12-10]. هیپنوتراپی شناختیرفتاری این گونه فرض میکند که علت بیشتر آشفتگیهای روانشناختی اشکال منفی خودهیپنوتیزم هستند که در آن افکار منفی بیآنکه نقد شوند و حتی بدون آگاهی هشیار، پذیرفته میشوند [13]. برای علاج این افکار نخست باید مراجع را از حضور و نفوذ آنها آگاه کرد و بعد به آنها آموزش داد تا به کمک بازسازی شناختی هیپنوتیزمی، خودگوییهای مثبتتر و سازگارانهتری بسازند [14].
هیپنوتراپی شناختی برای اختلالات هیجانی شامل 20 جلسه هفتگی است که بسته به نیازهای بالینی بیمار، نواحی نگرانی و شدت بروز علائم، تعدیل یا گسترش مییابد [15]. هیپنوتراپی شناختی برای اختلالات هیجانی، به دو بخش مجزا اما با همپوشانی، تقسیم میشود. بخش اول بیشتر شامل هیپنوتراپی و CBT است که مدیریت نشانگان را هدف قرار میدهد. این بخش از هیپنوتراپی شامل تمرین تنآرامی، نشاندادن قدرت ذهن بر بدن، تقویت ایگو، گسترش آگاهی، تعدیل و تنظیم نشانگان، خودهیپنوتیزم، القای خلق مثبت، تلقینات پسهیپنوتیزمی میشود. بخش دوم درمان متمرکز بر آشکارکردن و بهبود دلایل زیربنایی اختلال هیجانی است. این بخش از درمان که بیشتر حالت سایکوداینامیک دارد، شامل تکنیکهایی است که از جمله آنها میتوان به القائات مستقیم، واپسروی سنی هیپنوتیزمی، پل عاطفه، کاوش هیپنوتیزمی، بازسازی شناختی در هیپنوتیزم، اصلاح و پاککردن پرونده ناخودآگاه و تکنیک صندلی خالی اشاره کرد [23-16].
اگرچه اثربخشی مداخلات مبتنی بر هیپنوتیزم در درمان اختلال بدشکلی بدن بهطور تجربی آزمایش نشده است، هیپنوتیزم به عنوان شکلی مؤثر از درمان کمکی، برای تصویر ذهنی بدن که مربوط به اختلالات خوردن است، به کار میرود [25 ،24].چنانچه هیپنوتیزم در چارچوب درمان شناختی اجرا شود، تأثیر بیشتری در درمان افسردگی دارد [26]. نتایج یکی از فراتحلیلها روی 18 تحقیق که درمان شناختیرفتاری و هیپنوتیزم الحاقی را با درمان شناختیرفتاری صرف، مقایسه کرده بود، نشان داد مراجعانی که با هیپنوتراپی شناختیرفتاری درمان شده بودند، به طور متوسط از 70 درصد مراجعانی که درمان بدون هیپنوتیزم دریافت کرده بودند، بهبودی بیشتری نشان دادند [27].
درمان استفادهشده در این پژوهش، اجزای مختلف مدل اختلال بدشکلی بدن [3] را آماج درمان قرار داد. این تکنیکها شامل بازسازی شناختی، راهبردهای شناختی، هیپنوتراپی، اجتناب از آیینوارهها، آزمایشهای مواجههای، بازآموزی ادارکی مقابل آینه و ذهن آگاهی است. با توجه به اینکه ابعاد ذهنی، حسی و بدنی از اجزای تصویر بدن هستند و نتایج مطالعات پیشین که از افزایش اثربخشی درمان شناختیرفتاری با الحاق هیپنوتیزم حمایت میکنند، مداخله ارائه شده در این پژوهش کارایی هیپنوتراپی شناختیرفتاری بر اختلال بدشکلی بدن را میسنجد.
روش
پژوهش حاضرکه با کد IRCT2016050425838N2 در مرکز کارآزماییهای بالینی ایران ثبت شده است، از نوع طرح تجربی تکموردی (تک آزمودنی) بود.پژوهش تکموردی که گاهی آن را آزمایش مورد منفرد یا آزمایش سریهای زمانی نامیدهاند، پژوهشی مشتمل بر تحقیق فشرده روی تعداد محدودی از افراد است که به صورت انفرادی یا گروهی واحد در نظر گرفته میشوند. جامعه آماری پژوهش حاضر، افراد مبتلا به اختلال بدشکلی بدن در شهر سنندج بودند. بیماران از طریق اطلاعیههایی که در بهار سال 1394 در سطح شهر نصب شده بود، مراجعه کردند. بر اساس نمونهگیری هدفمند، 3 نفر (دو مرد و یک زن) از مراجعان که نمرهی 21 یا بیشتر در مقیاس اختلال بدشکلی بدن ییلبراون کسب کردند و در مصاحبه تشخیصی، تشخیص اختلال بدشکلی بدن بر اساس DSM-5 را دریافت کردند و ملاکهای ورود به پژوهش را داشتند، وارد پژوهش شدند. ملاکهای ورود به پژوهش حاضر عبارت بودند از: دامنه سنی بین 18 تا 48 سال، سواد خواندن و نوشتن، نداشتن افکار جدی درباره خودکشی که با نمره آیتم خودکشی در پرسشنامه افسردگی بک روشن شود، نداشتن سوءمصرف مواد یا وابستگی به مواد طی سه ماه گذشته، نداشتن رواندرمانی همزمان، نداشتن دارودرمانی برای اختلالات روانی در فاصله سه ماه تا درمان و در حین درمان، انجامندادن جراحی زیبایی در دوره خط پایه و درمان و نداشتن اختلال شخصیت مرزی که از طریق پرسشنامه میلون سنجیده میشد.
در این پژوهش از راهنمای درمان شناختیرفتاری برای اختلال بدشکلی بدن که ویلهلم و همکارانش [7] آن را انتشار داده بودند، استفاده شد. تکنیکهای شناخت درمانی هیپنوتیزمی برای اختلال افسردگی که آلادین [26] آن را نگاشته است، به این راهنمای درمان اضافه شد؛ بهگونهای که با منطق این درمان سازگار باشد و هیچ جزئی از برنامه اصلی حذف نشود. این پروتکل توسط دو نفر از استادانی که در حوزهی هیپنوتراپی و همچنین درمان اختلال بدشکلی بدن تخصص داشتند، تایید و قابلاجرا دانسته شد. درمان طی 15 جلسه 90 دقیقهای و به صورت دو جلسه در هفته برگزار شد که خلاصه جلسهها در جدول شماره 1 آورده شدهاست.
در پژوهش حاضر برای مقایسه دادههای موقعیتهای آزمایشی مختلف، دادهها روی نمودار ترسیم شد و تفاوتهای ظاهری دادهها مدنظر قرار گرفت. برای هر شرکتکننده، دادههای مربوط به سه موقعیت خط پایه، مداخله و پیگیری به ترتیب روی یک نمودار رسم شد. تحلیل دیداری، پرکاربردترین راهبرد تحلیل دادههای پژوهش مورد منفرد است. پژوهش با گرفتن رضایت کتبی آگاهانه، محرمانهماندن دادهها، نداشتن تعارض منافع در پژوهشهای بالینی و با رعایت دیگر نکات مهم اخلاق پژوهش انجام شد. برای گردآوری دادهها ابزارهای زیر به کار رفت:
مقیاس وسواس فکری عملی ییل-براون اصلاحشده برای اختلال بدشکلی بدن (BDD-YBOCS)
مقیاس 12 مادهای و نیمه ساختاریافتهای است که اجراکننده آن را نمرهگذاری میکند و شدت اختلال بدشکلی بدن را طی هفته گذشته ارزیابی میکند. نمرهی کلی 20≤، نقطهی برشی است که در بیشتر مطالعات برای تعیین وجود اختلال بدشکلی بدن به کار رفته است [28]. پاسخدهندگان میزان توافقشان را با هرکدام از مادهها در مقیاس لیکرت که از دامنه کاملاً مخالفم تا کاملاً موافقم گسترده است، نشان میدهند.
در پژوهشی، این نتیجه حاصل شد که مقیاس بدشکلی بدن ییلبراون روایی و پایایی مطلوبی در سنجش شدت اختلال بدشکلی بدن اخیر دارند. ضریب آلفای کرونباخ در این پژوهش 0/92بود که نشانگر انسجام درونی قوی این آزمون است. همبستگی بین هر آیتم و نمره کلی منهای آن آِیتم، مثبت و معنیدار و بین 0/48 تا0/77بود (میانگین=0/72). ضریب پایایی باز آزمون در فاصلهی یک هفته 0/93 بود.
همچنین ضریب پایایی باز آزمون هر آیتم در فاصله یک هفته بین 0/73 تا 0/93 و با میانگین 0/83 بود [29]. این مطالعه پیشنهاد میکند بهبودی 30 درصد یا بیشتر در مقیاس بدشکلی بدن ییلبراون برای بهبودی معنیدار بالینی در نشانگان بدشکلی بدن یعنی وضعیت پاسخگویی به درمان گماشته شود تا استمرار با مطالعات تحقیقی پیشین حفظ شود [29]. در ایران نیز ربیعی و همکاران روایی و پایایی آن را تأیید کردهاند که ضرایب پایایی با استفاده از آلفای کرونباخ، دونیمهسازی و ضریب گاتمن به ترتیب 0/93، 0/83 و 0/92 بهدستآمده است [30].
مدل شناختیرفتاری BDD، بر نقش تصویرسازی ذهنی در تداوم اختلال تأکید میکند [12-10]. هیپنوتراپی شناختیرفتاری این گونه فرض میکند که علت بیشتر آشفتگیهای روانشناختی اشکال منفی خودهیپنوتیزم هستند که در آن افکار منفی بیآنکه نقد شوند و حتی بدون آگاهی هشیار، پذیرفته میشوند [13]. برای علاج این افکار نخست باید مراجع را از حضور و نفوذ آنها آگاه کرد و بعد به آنها آموزش داد تا به کمک بازسازی شناختی هیپنوتیزمی، خودگوییهای مثبتتر و سازگارانهتری بسازند [14].
هیپنوتراپی شناختی برای اختلالات هیجانی شامل 20 جلسه هفتگی است که بسته به نیازهای بالینی بیمار، نواحی نگرانی و شدت بروز علائم، تعدیل یا گسترش مییابد [15]. هیپنوتراپی شناختی برای اختلالات هیجانی، به دو بخش مجزا اما با همپوشانی، تقسیم میشود. بخش اول بیشتر شامل هیپنوتراپی و CBT است که مدیریت نشانگان را هدف قرار میدهد. این بخش از هیپنوتراپی شامل تمرین تنآرامی، نشاندادن قدرت ذهن بر بدن، تقویت ایگو، گسترش آگاهی، تعدیل و تنظیم نشانگان، خودهیپنوتیزم، القای خلق مثبت، تلقینات پسهیپنوتیزمی میشود. بخش دوم درمان متمرکز بر آشکارکردن و بهبود دلایل زیربنایی اختلال هیجانی است. این بخش از درمان که بیشتر حالت سایکوداینامیک دارد، شامل تکنیکهایی است که از جمله آنها میتوان به القائات مستقیم، واپسروی سنی هیپنوتیزمی، پل عاطفه، کاوش هیپنوتیزمی، بازسازی شناختی در هیپنوتیزم، اصلاح و پاککردن پرونده ناخودآگاه و تکنیک صندلی خالی اشاره کرد [23-16].
اگرچه اثربخشی مداخلات مبتنی بر هیپنوتیزم در درمان اختلال بدشکلی بدن بهطور تجربی آزمایش نشده است، هیپنوتیزم به عنوان شکلی مؤثر از درمان کمکی، برای تصویر ذهنی بدن که مربوط به اختلالات خوردن است، به کار میرود [25 ،24].چنانچه هیپنوتیزم در چارچوب درمان شناختی اجرا شود، تأثیر بیشتری در درمان افسردگی دارد [26]. نتایج یکی از فراتحلیلها روی 18 تحقیق که درمان شناختیرفتاری و هیپنوتیزم الحاقی را با درمان شناختیرفتاری صرف، مقایسه کرده بود، نشان داد مراجعانی که با هیپنوتراپی شناختیرفتاری درمان شده بودند، به طور متوسط از 70 درصد مراجعانی که درمان بدون هیپنوتیزم دریافت کرده بودند، بهبودی بیشتری نشان دادند [27].
درمان استفادهشده در این پژوهش، اجزای مختلف مدل اختلال بدشکلی بدن [3] را آماج درمان قرار داد. این تکنیکها شامل بازسازی شناختی، راهبردهای شناختی، هیپنوتراپی، اجتناب از آیینوارهها، آزمایشهای مواجههای، بازآموزی ادارکی مقابل آینه و ذهن آگاهی است. با توجه به اینکه ابعاد ذهنی، حسی و بدنی از اجزای تصویر بدن هستند و نتایج مطالعات پیشین که از افزایش اثربخشی درمان شناختیرفتاری با الحاق هیپنوتیزم حمایت میکنند، مداخله ارائه شده در این پژوهش کارایی هیپنوتراپی شناختیرفتاری بر اختلال بدشکلی بدن را میسنجد.
روش
پژوهش حاضرکه با کد IRCT2016050425838N2 در مرکز کارآزماییهای بالینی ایران ثبت شده است، از نوع طرح تجربی تکموردی (تک آزمودنی) بود.پژوهش تکموردی که گاهی آن را آزمایش مورد منفرد یا آزمایش سریهای زمانی نامیدهاند، پژوهشی مشتمل بر تحقیق فشرده روی تعداد محدودی از افراد است که به صورت انفرادی یا گروهی واحد در نظر گرفته میشوند. جامعه آماری پژوهش حاضر، افراد مبتلا به اختلال بدشکلی بدن در شهر سنندج بودند. بیماران از طریق اطلاعیههایی که در بهار سال 1394 در سطح شهر نصب شده بود، مراجعه کردند. بر اساس نمونهگیری هدفمند، 3 نفر (دو مرد و یک زن) از مراجعان که نمرهی 21 یا بیشتر در مقیاس اختلال بدشکلی بدن ییلبراون کسب کردند و در مصاحبه تشخیصی، تشخیص اختلال بدشکلی بدن بر اساس DSM-5 را دریافت کردند و ملاکهای ورود به پژوهش را داشتند، وارد پژوهش شدند. ملاکهای ورود به پژوهش حاضر عبارت بودند از: دامنه سنی بین 18 تا 48 سال، سواد خواندن و نوشتن، نداشتن افکار جدی درباره خودکشی که با نمره آیتم خودکشی در پرسشنامه افسردگی بک روشن شود، نداشتن سوءمصرف مواد یا وابستگی به مواد طی سه ماه گذشته، نداشتن رواندرمانی همزمان، نداشتن دارودرمانی برای اختلالات روانی در فاصله سه ماه تا درمان و در حین درمان، انجامندادن جراحی زیبایی در دوره خط پایه و درمان و نداشتن اختلال شخصیت مرزی که از طریق پرسشنامه میلون سنجیده میشد.
در این پژوهش از راهنمای درمان شناختیرفتاری برای اختلال بدشکلی بدن که ویلهلم و همکارانش [7] آن را انتشار داده بودند، استفاده شد. تکنیکهای شناخت درمانی هیپنوتیزمی برای اختلال افسردگی که آلادین [26] آن را نگاشته است، به این راهنمای درمان اضافه شد؛ بهگونهای که با منطق این درمان سازگار باشد و هیچ جزئی از برنامه اصلی حذف نشود. این پروتکل توسط دو نفر از استادانی که در حوزهی هیپنوتراپی و همچنین درمان اختلال بدشکلی بدن تخصص داشتند، تایید و قابلاجرا دانسته شد. درمان طی 15 جلسه 90 دقیقهای و به صورت دو جلسه در هفته برگزار شد که خلاصه جلسهها در جدول شماره 1 آورده شدهاست.
در پژوهش حاضر برای مقایسه دادههای موقعیتهای آزمایشی مختلف، دادهها روی نمودار ترسیم شد و تفاوتهای ظاهری دادهها مدنظر قرار گرفت. برای هر شرکتکننده، دادههای مربوط به سه موقعیت خط پایه، مداخله و پیگیری به ترتیب روی یک نمودار رسم شد. تحلیل دیداری، پرکاربردترین راهبرد تحلیل دادههای پژوهش مورد منفرد است. پژوهش با گرفتن رضایت کتبی آگاهانه، محرمانهماندن دادهها، نداشتن تعارض منافع در پژوهشهای بالینی و با رعایت دیگر نکات مهم اخلاق پژوهش انجام شد. برای گردآوری دادهها ابزارهای زیر به کار رفت:
مقیاس وسواس فکری عملی ییل-براون اصلاحشده برای اختلال بدشکلی بدن (BDD-YBOCS)
مقیاس 12 مادهای و نیمه ساختاریافتهای است که اجراکننده آن را نمرهگذاری میکند و شدت اختلال بدشکلی بدن را طی هفته گذشته ارزیابی میکند. نمرهی کلی 20≤، نقطهی برشی است که در بیشتر مطالعات برای تعیین وجود اختلال بدشکلی بدن به کار رفته است [28]. پاسخدهندگان میزان توافقشان را با هرکدام از مادهها در مقیاس لیکرت که از دامنه کاملاً مخالفم تا کاملاً موافقم گسترده است، نشان میدهند.
در پژوهشی، این نتیجه حاصل شد که مقیاس بدشکلی بدن ییلبراون روایی و پایایی مطلوبی در سنجش شدت اختلال بدشکلی بدن اخیر دارند. ضریب آلفای کرونباخ در این پژوهش 0/92بود که نشانگر انسجام درونی قوی این آزمون است. همبستگی بین هر آیتم و نمره کلی منهای آن آِیتم، مثبت و معنیدار و بین 0/48 تا0/77بود (میانگین=0/72). ضریب پایایی باز آزمون در فاصلهی یک هفته 0/93 بود.
همچنین ضریب پایایی باز آزمون هر آیتم در فاصله یک هفته بین 0/73 تا 0/93 و با میانگین 0/83 بود [29]. این مطالعه پیشنهاد میکند بهبودی 30 درصد یا بیشتر در مقیاس بدشکلی بدن ییلبراون برای بهبودی معنیدار بالینی در نشانگان بدشکلی بدن یعنی وضعیت پاسخگویی به درمان گماشته شود تا استمرار با مطالعات تحقیقی پیشین حفظ شود [29]. در ایران نیز ربیعی و همکاران روایی و پایایی آن را تأیید کردهاند که ضرایب پایایی با استفاده از آلفای کرونباخ، دونیمهسازی و ضریب گاتمن به ترتیب 0/93، 0/83 و 0/92 بهدستآمده است [30].
پرسشنامه افسردگی بک II (BDI-II)
این پرسشنامه نوع بازنگری شده BDI است. پرسشنامه مذکور شامل 21 ماده است و هر ماده بر طبق مقیاس لیکرت، نمرهای بین صفر تا 3 میگیرد. فتی، بیرشک، عاطف وحید و دابسون با اجرای این پرسشنامه روی نمونه 94 نفری ایرانی ضریب آلفا را 0/91، ضریب همبستگی میان دو نیمه را0/89و ضریب بازآزمایی به فاصله یک هفته را 0/94 گزارش کردهاند [31]. کاویانی در تحقیق خود ضریب روایی این پرسشنامه را 0/70، ضریب پایایی را 0/77 و هماهنگی درونی آن را 0/91 گزارش کرده است [32].
پرسشنامه چندمحوری بالینی میلون [3] (MCMI-III)
آزمون بالینی چندمحوری میلون مقیاسی خودسنجی با 175 گویه بلی یا خیر است که 14 الگوی بالینی شخصیت و 10 نشانگان بالینی را میسنجد. این مقیاس برای بزرگسالان 18 سال و بیشتر که برای درمان یا ارزیابی روانشناختی به مرکز سلامت روان مراجعه میکنند، استفاده میشود [33]. MCMI-III تلاش میکند وجود داشتن یا نداشتن اختلالات بالینی را با استفاده از نمرات میزان پایه پیشبینی کند. بیماران با نمرات بیشتر از 85 مبتلا به اختلال معرفی میشوند و کسانی که نمرات کمتر از 85 میگیرند، بدون اختلال در نظر گرفته میشوند. نتایج بهدستآمده از آلفای کرونباخ در ایران پایایی مقیاسها را از 0/81 تا 0/95 تخمین زده است [33].
این پرسشنامه نوع بازنگری شده BDI است. پرسشنامه مذکور شامل 21 ماده است و هر ماده بر طبق مقیاس لیکرت، نمرهای بین صفر تا 3 میگیرد. فتی، بیرشک، عاطف وحید و دابسون با اجرای این پرسشنامه روی نمونه 94 نفری ایرانی ضریب آلفا را 0/91، ضریب همبستگی میان دو نیمه را0/89و ضریب بازآزمایی به فاصله یک هفته را 0/94 گزارش کردهاند [31]. کاویانی در تحقیق خود ضریب روایی این پرسشنامه را 0/70، ضریب پایایی را 0/77 و هماهنگی درونی آن را 0/91 گزارش کرده است [32].
پرسشنامه چندمحوری بالینی میلون [3] (MCMI-III)
آزمون بالینی چندمحوری میلون مقیاسی خودسنجی با 175 گویه بلی یا خیر است که 14 الگوی بالینی شخصیت و 10 نشانگان بالینی را میسنجد. این مقیاس برای بزرگسالان 18 سال و بیشتر که برای درمان یا ارزیابی روانشناختی به مرکز سلامت روان مراجعه میکنند، استفاده میشود [33]. MCMI-III تلاش میکند وجود داشتن یا نداشتن اختلالات بالینی را با استفاده از نمرات میزان پایه پیشبینی کند. بیماران با نمرات بیشتر از 85 مبتلا به اختلال معرفی میشوند و کسانی که نمرات کمتر از 85 میگیرند، بدون اختلال در نظر گرفته میشوند. نتایج بهدستآمده از آلفای کرونباخ در ایران پایایی مقیاسها را از 0/81 تا 0/95 تخمین زده است [33].
مقیاس ناتوانی شیهان (SDS)
مقیاسی خودگزارشی، مربوط به ناتوانی و اختلال عملکرد مربوط به مشکلات روانپزشکی است [34]. مقیاس ناتوانی شیهان تطابق با چهار گروه از فعالیتها را ارزیابی میکند که شامل مدیریت منزل، تواناییهای کاری، توانایی شکلدادن و حفظ دوستیهای صمیمانه و زندگی اجتماعی میشود. ناتوانی در این چهار بخش در پنج دسته قرار میگیرد: صفر (بدون افت عملکرد)، 1 تا 3 (افت عملکرد خفیف)، 4 تا 6 (افت عملکرد متوسط)، 7 تا 9 (افت عملکرد قابلتوجه) و 10 (افت عملکرد بیشازحد) [35]. SDS انسجام درونی خوبی دارد (آلفا=0/89) و تشخیصهای اختلال روانی با نمرههای بالاتر SDS، همبستگی مثبت دارند [36]. برای این مطالعه، ما سه بخش اول را جمع میبندیم تا نمره SDS کلی را به دست آوریم [36]. طبق ارزیابی روانسنجی این آزمون در ایران در موقعیتهای بالینی، ضریب آلفای کرونباخ، 0/88 و همبستگی کلی بخش در حیطههای مختلف بین 0/71 تا 0/78 به دست آمد [35].
جزئیات بالینی شرکتکنندگان در پژوهش
بیمار اول
بیمار اول آقایی 30 ساله بود. نگرانی اصلی مراجع مربوط به استخوانبندی ضعیف، موها و فک بود، ولی تقریباً به همه قسمتهای بدنش دلمشغولی داشت. شروع بیماری از 20 سالگی بود. خود را با دیگران مقایسه میکرد، سابقه ورزش افراطی و استفاده از مواد نیروزا داشت، قسمتهایی از بدنش را که زشت میپنداشت، لمس میکرد، رویدادهای گذشته برای بررسی برخورد دیگران با خود را با توجه به ظاهرش مرور میکرد، لباس آستینکوتاه نمیپوشید و کنترل افراطی یا اجتناب از آینه داشت. سابقه وسواس فکری جبری و اختلال بدشکلی بدن در خانوادهاش داشت. سابقه سوءاستفاده جنسی در کودکی داشت. موقعیتهایی که بیشتر نگرانیهایش را در خصوص ظاهرش تقویت میکرد، بیشتر مربوط به قرار گرفتن در بین دیگران قدبلند، جذاب و روبهرو شدن با جنس مخالف بود.
مراجع علاوه بر اختلال بدشکلی بدن از 15 سالگی تشخیص اختلال وسواس فکری جبری را طبق تشخیص روانپزشک دریافت کرده بود، ولی از 19 سالگی داروها را مصرف نمیکرد. همچنین مراجع مبتلا به شخصیت وسواسی، اختلال موکنی و پوستکنی (غیرمرتبط با اختلال بدشکلی بدن) بود. روابطش با افراد دیگر نسبتاً مختل بود، بهگونهای که دوست و رابطه صمیمانهای با هیچکس، حتی اعضای خانوادهاش، نداشت. در انجام تکالیف همکاری نمیکرد و بهشدت کمالگرا بود.
بیمار دوم
بیمار دوم خانمی 31 ساله بود. نگرانیاش در خصوص ظاهرش از 25 سالگی شروع شد. نگرانی اصلی بیمار به دلیل موی سر و طرز راه رفتن و ایستادنش بود. در کودکی گاهی به خاطر طرز راه رفتنش در مدرسه مسخره میشد. شروع بیماری از 25 سالگی بود. وی اظهار کرد که به خاطر این ناراحتی قصد داشته است به مشاور مراجعه کند، ولی هرگز این کار را انجام نداده بود. بیمار برای ناراحتیهای مربوط به ظاهرش از راهبردهایی نظیر اطمینانجویی از دیگران، مقایسه راهرفتنش با دیگران و موشکافیکردن ظاهرشان، وارسی بیشازحد در آینه قدی، به زمین نگاه کردن هنگام راه رفتن در خیابان، مرور ذهنی رویدادهای گذشته و مکالمات استفاده میکرد. همچنین از مهمانیهایی که افراد غریبه در آن حضور داشتند، اجتناب میکرد و در جمع سعی میکرد بیشتر در حاشیه باشد و گاهی از جمع اجتناب میکرد. سابقه وسواس در خانواده مادری داشت. در برخورد اول کمی اضطراب داشت، اما در جلسه بعد این اضطراب رفع شد. در انجام تکالیف همکاری خوبی داشت.
بیمار سوم
آقایی 21 ساله بود. شش سال از اختلال بدشکلی بدن رنج میبرد. نگرانی اصلیاش برای بینی، صدا، پرانتزیبودن پا، و مو بود. در راستای این نگرانیها راهبردهایی داشت که ازجمله آنها میتوان به این نکات اشاره کرد: کنارهگیری از جمع تا حد امکان، تلفنی صحبتنکردن با کسی مخصوصاً جنس مخالف، اجتناب از تماس چشمی، وارسی افراطی در آینه، مقایسه خود با دیگران و صرف وقت زیاد برای رسیدگی به ظاهرش. در نوجوانی گاهی در جمع دوستانه، ظاهر همدیگر را مسخره میکردند. در انجام تکالیف درمانی، همکاری نسبی داشت. سابقه مراجعه به روانشناس یا روانپزشک را نداشته است.
یافتهها
ابتدا دادههای گردآوری شده از سه موقعیت خط پایه، مداخله و پیگیری هر شرکتکننده روی نمودارهای جدا رسم شد. سپس برای تفسیر و نتیجهگیری از نمودارها تحلیل درونموقعیتی، بینموقعیتی و تغییرات در موقعیتهای مشابه هر نمودار انجام شد.
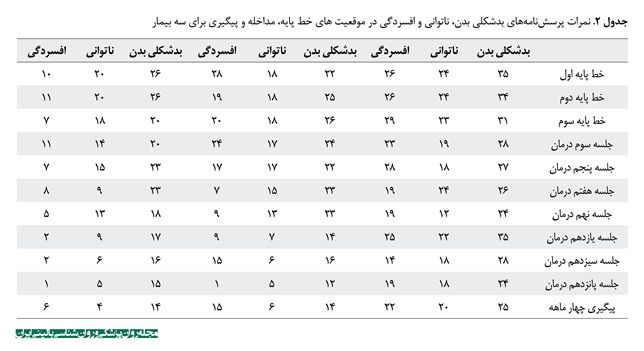
همانطور که در جدول شماره 2 مشاهده میشود، هیپنوتراپی شناختیرفتاری بر علائم اختلال بدشکلی بدن در سه شرکتکننده پژوهش حاضر تأثیر گذاشته و شدت بیماری را کاهش داده است و نتایج آن تا مرحله پیگیری ماندگار بوده است. دو بیمار از سه بیمار (بیمار دوم و سوم) ملاک »پاسخ به درمان« (کاهش 03درصد≥ نمره BDD-YBOCS) را داشتند. علت نداشتن کاهش معنادار در نمرات BDD-YBOCS نیز میتواند به دلیل همآیندی OCD و OCPD در این بیمار باشد. همچنین با بهبودی نمرات اختلال بدشکلی بدن، نمرات ناتوانی و افسردگی نیز در هر سه بیمار بهبودی یافته است.
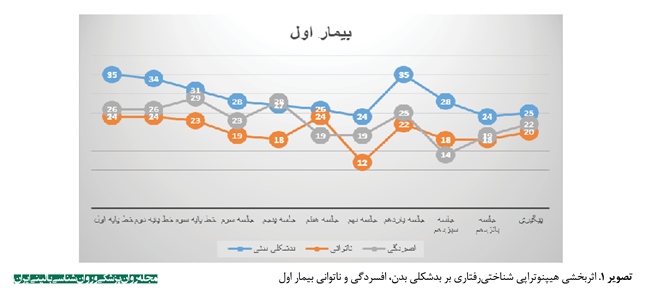
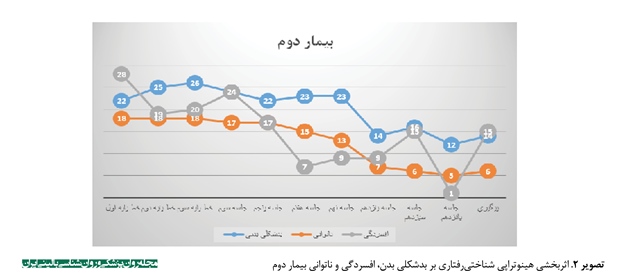
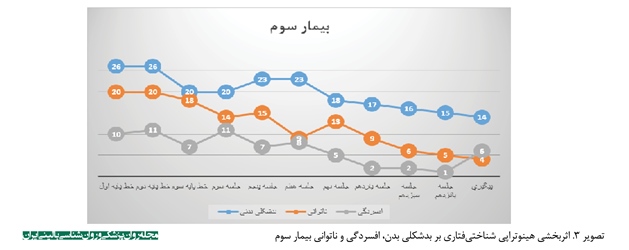
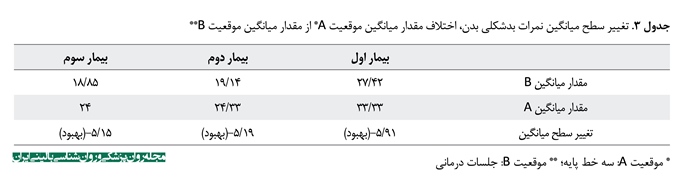
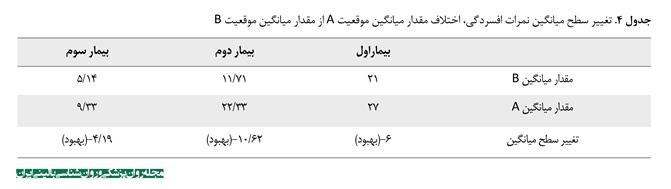
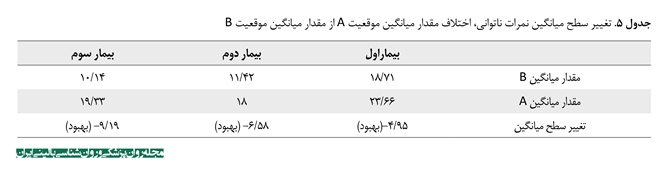
یافتههای جدول شماره 1 به صورت نمودار دادهها در تصاویر شماره 1، 2 و 3 آمده است. به منظور مشاهده بهتر روند بهبودی سه بیمار در نمرات افسردگی و ناتوانی و بدشکلی بدن، نمودار مربوط به هر بیمار به صورت جداگانه ترسیم شده است. همانطور که در سه تصویر مشاهده میشود، کاهش نمرات در دوره درمانی در مقایسه با دوره خط پایه، بارز است و کاهش در دوره پیگیری نیز ثبات نسبی داشته است. میزان تغییر سطح میانگین در جداول شماره 3، 4 و 5 نیز گواه این مسئله است. براساس نتایج جداول 3، 4 و 5، هیپنوتراپی شناختیرفتاری برای اختلال بدشکلی بدن، بر علائم اختلال بدشکلی بدن، ناتوانی و افسردگی هر سه بیمار حاضر تأثیر گذاشته است و نتایج آن تا مرحله پیگیری نیز ماندگار بوده است.
بحث
مطالعه حاضر بسط و توسعه برنامه الحاقی هیپنوتراپی به مداخلات شناختیرفتاری را در فرمت تکآزمودنی برای بیماران مبتلا به اختلال بدشکلی بدن ارائه میکند. براساس یافتهها، دو بیمار از سه بیمار (بیمار دوم 50 درصد بهبودی و بیمار سوم 37 درصد بهبودی) ملاک »پاسخ به درمان« را داشتند. میزان بهبودی بیمار اول حدود 28 درصد و کمتر از ملاک پاسخ به درمان بود که میتواند به دلیل همآیندی OCD و OCPD در این بیمار باشد. نتایج این پژوهش همراستا با چندین تحقیق است که اثربخشی درمان شناختیرفتاری بر اختلال بدشکلی بدن را تأیید کردهاند [42-37 ،7 ،5]
مقیاسی خودگزارشی، مربوط به ناتوانی و اختلال عملکرد مربوط به مشکلات روانپزشکی است [34]. مقیاس ناتوانی شیهان تطابق با چهار گروه از فعالیتها را ارزیابی میکند که شامل مدیریت منزل، تواناییهای کاری، توانایی شکلدادن و حفظ دوستیهای صمیمانه و زندگی اجتماعی میشود. ناتوانی در این چهار بخش در پنج دسته قرار میگیرد: صفر (بدون افت عملکرد)، 1 تا 3 (افت عملکرد خفیف)، 4 تا 6 (افت عملکرد متوسط)، 7 تا 9 (افت عملکرد قابلتوجه) و 10 (افت عملکرد بیشازحد) [35]. SDS انسجام درونی خوبی دارد (آلفا=0/89) و تشخیصهای اختلال روانی با نمرههای بالاتر SDS، همبستگی مثبت دارند [36]. برای این مطالعه، ما سه بخش اول را جمع میبندیم تا نمره SDS کلی را به دست آوریم [36]. طبق ارزیابی روانسنجی این آزمون در ایران در موقعیتهای بالینی، ضریب آلفای کرونباخ، 0/88 و همبستگی کلی بخش در حیطههای مختلف بین 0/71 تا 0/78 به دست آمد [35].
جزئیات بالینی شرکتکنندگان در پژوهش
بیمار اول
بیمار اول آقایی 30 ساله بود. نگرانی اصلی مراجع مربوط به استخوانبندی ضعیف، موها و فک بود، ولی تقریباً به همه قسمتهای بدنش دلمشغولی داشت. شروع بیماری از 20 سالگی بود. خود را با دیگران مقایسه میکرد، سابقه ورزش افراطی و استفاده از مواد نیروزا داشت، قسمتهایی از بدنش را که زشت میپنداشت، لمس میکرد، رویدادهای گذشته برای بررسی برخورد دیگران با خود را با توجه به ظاهرش مرور میکرد، لباس آستینکوتاه نمیپوشید و کنترل افراطی یا اجتناب از آینه داشت. سابقه وسواس فکری جبری و اختلال بدشکلی بدن در خانوادهاش داشت. سابقه سوءاستفاده جنسی در کودکی داشت. موقعیتهایی که بیشتر نگرانیهایش را در خصوص ظاهرش تقویت میکرد، بیشتر مربوط به قرار گرفتن در بین دیگران قدبلند، جذاب و روبهرو شدن با جنس مخالف بود.
مراجع علاوه بر اختلال بدشکلی بدن از 15 سالگی تشخیص اختلال وسواس فکری جبری را طبق تشخیص روانپزشک دریافت کرده بود، ولی از 19 سالگی داروها را مصرف نمیکرد. همچنین مراجع مبتلا به شخصیت وسواسی، اختلال موکنی و پوستکنی (غیرمرتبط با اختلال بدشکلی بدن) بود. روابطش با افراد دیگر نسبتاً مختل بود، بهگونهای که دوست و رابطه صمیمانهای با هیچکس، حتی اعضای خانوادهاش، نداشت. در انجام تکالیف همکاری نمیکرد و بهشدت کمالگرا بود.
بیمار دوم
بیمار دوم خانمی 31 ساله بود. نگرانیاش در خصوص ظاهرش از 25 سالگی شروع شد. نگرانی اصلی بیمار به دلیل موی سر و طرز راه رفتن و ایستادنش بود. در کودکی گاهی به خاطر طرز راه رفتنش در مدرسه مسخره میشد. شروع بیماری از 25 سالگی بود. وی اظهار کرد که به خاطر این ناراحتی قصد داشته است به مشاور مراجعه کند، ولی هرگز این کار را انجام نداده بود. بیمار برای ناراحتیهای مربوط به ظاهرش از راهبردهایی نظیر اطمینانجویی از دیگران، مقایسه راهرفتنش با دیگران و موشکافیکردن ظاهرشان، وارسی بیشازحد در آینه قدی، به زمین نگاه کردن هنگام راه رفتن در خیابان، مرور ذهنی رویدادهای گذشته و مکالمات استفاده میکرد. همچنین از مهمانیهایی که افراد غریبه در آن حضور داشتند، اجتناب میکرد و در جمع سعی میکرد بیشتر در حاشیه باشد و گاهی از جمع اجتناب میکرد. سابقه وسواس در خانواده مادری داشت. در برخورد اول کمی اضطراب داشت، اما در جلسه بعد این اضطراب رفع شد. در انجام تکالیف همکاری خوبی داشت.
بیمار سوم
آقایی 21 ساله بود. شش سال از اختلال بدشکلی بدن رنج میبرد. نگرانی اصلیاش برای بینی، صدا، پرانتزیبودن پا، و مو بود. در راستای این نگرانیها راهبردهایی داشت که ازجمله آنها میتوان به این نکات اشاره کرد: کنارهگیری از جمع تا حد امکان، تلفنی صحبتنکردن با کسی مخصوصاً جنس مخالف، اجتناب از تماس چشمی، وارسی افراطی در آینه، مقایسه خود با دیگران و صرف وقت زیاد برای رسیدگی به ظاهرش. در نوجوانی گاهی در جمع دوستانه، ظاهر همدیگر را مسخره میکردند. در انجام تکالیف درمانی، همکاری نسبی داشت. سابقه مراجعه به روانشناس یا روانپزشک را نداشته است.
یافتهها
ابتدا دادههای گردآوری شده از سه موقعیت خط پایه، مداخله و پیگیری هر شرکتکننده روی نمودارهای جدا رسم شد. سپس برای تفسیر و نتیجهگیری از نمودارها تحلیل درونموقعیتی، بینموقعیتی و تغییرات در موقعیتهای مشابه هر نمودار انجام شد.
همانطور که در جدول شماره 2 مشاهده میشود، هیپنوتراپی شناختیرفتاری بر علائم اختلال بدشکلی بدن در سه شرکتکننده پژوهش حاضر تأثیر گذاشته و شدت بیماری را کاهش داده است و نتایج آن تا مرحله پیگیری ماندگار بوده است. دو بیمار از سه بیمار (بیمار دوم و سوم) ملاک »پاسخ به درمان« (کاهش 03درصد≥ نمره BDD-YBOCS) را داشتند. علت نداشتن کاهش معنادار در نمرات BDD-YBOCS نیز میتواند به دلیل همآیندی OCD و OCPD در این بیمار باشد. همچنین با بهبودی نمرات اختلال بدشکلی بدن، نمرات ناتوانی و افسردگی نیز در هر سه بیمار بهبودی یافته است.
یافتههای جدول شماره 1 به صورت نمودار دادهها در تصاویر شماره 1، 2 و 3 آمده است. به منظور مشاهده بهتر روند بهبودی سه بیمار در نمرات افسردگی و ناتوانی و بدشکلی بدن، نمودار مربوط به هر بیمار به صورت جداگانه ترسیم شده است. همانطور که در سه تصویر مشاهده میشود، کاهش نمرات در دوره درمانی در مقایسه با دوره خط پایه، بارز است و کاهش در دوره پیگیری نیز ثبات نسبی داشته است. میزان تغییر سطح میانگین در جداول شماره 3، 4 و 5 نیز گواه این مسئله است. براساس نتایج جداول 3، 4 و 5، هیپنوتراپی شناختیرفتاری برای اختلال بدشکلی بدن، بر علائم اختلال بدشکلی بدن، ناتوانی و افسردگی هر سه بیمار حاضر تأثیر گذاشته است و نتایج آن تا مرحله پیگیری نیز ماندگار بوده است.
بحث
مطالعه حاضر بسط و توسعه برنامه الحاقی هیپنوتراپی به مداخلات شناختیرفتاری را در فرمت تکآزمودنی برای بیماران مبتلا به اختلال بدشکلی بدن ارائه میکند. براساس یافتهها، دو بیمار از سه بیمار (بیمار دوم 50 درصد بهبودی و بیمار سوم 37 درصد بهبودی) ملاک »پاسخ به درمان« را داشتند. میزان بهبودی بیمار اول حدود 28 درصد و کمتر از ملاک پاسخ به درمان بود که میتواند به دلیل همآیندی OCD و OCPD در این بیمار باشد. نتایج این پژوهش همراستا با چندین تحقیق است که اثربخشی درمان شناختیرفتاری بر اختلال بدشکلی بدن را تأیید کردهاند [42-37 ،7 ،5]
همچنین این پژوهش همراستا با پژوهشهای دیگر در زمینه اثربخشی هیپنوتراپی شناختی در اختلالات گوناگون است که از جمله آنها میتوان به این موارد اشاره کرد: اختلالات اضطرابی [43]، اختلال استرس حاد [44]، پراشتهایی عصبی [45]، درد مزمن [47 ،46] افسردگی [26]، بیخوابی [48]، اختلال استرس پس از سانحه [49] و اختلالات شبهجسمانی [51 ،50]. ویلهلم و همکاران [14 ،12] در پژوهشی، اثربخشی راهنمای درمان شناختیرفتاری استفادهشده در پژوهش حاضر را آزمودند. بر اساس یافتههای پژوهش مذکور، اثربخشی معنیدار گروه آزمایش در مقایسه با گروه گواه از جلسه 11 (از 22 جلسه) شروع شد و پیش از آن تفاوت معنیداری بین دو گروه نبود [14]. بهبودی در پیگیری چهارماهه نیز حفظ شد.
در پژوهش حاضر نیز میبینیم که بهبودی از نیمۀ درمان شیب سریعتری میگیرد. میانگین بهبودی شرکتکنندگان در پژوهش ویلهلم و همکاران [14 ،12] حدود 50 درصد بود که بیشتر از میزان بهبودی در پژوهش حاضر است. عوامل مختلفی میتواند این اثربخشی بیشتر را توضیح دهد؛ ازجمله فشردهشدن برنامه در 15 جلسه 90 دقیقهای و بهصورت دو جلسه در هفته در این پژوهش و همچنین دارودرمانی همزمان برخی بیماران در پژوهش ویلهلم و همکاران [14]. همچنین نتایج پژوهشهای آلادین،
ماتیکس کلز و همکاران و ریتر و استنجیر [53 ،52 ،16]، همراستا با نتایج پژوهش حاضر درزمینه اثربخشی تکنیکهای طبیعتگرایانه و بازنویسی تجسمی بر اختلال بدشکلی بدن است. با توجه به اینکه تصویرسازی میتواند تجارب هیجانی را تقویت کند [54]، تأثیر مثبت تغییر تصویر نیز افزایش مییابد. میزان بهبودی بیماران در پیگیری چهارماهه ثبات نسبی داشت (بیمار اول 20 درصد، بیمار دوم 44 درصد، بیمار سوم 41 درصد).
همچنین نمرات افسردگی سه بیمار با درمان اختلال بدشکلی بدن کاهش یافت (بیمار اول 33 درصد، بیمار دوم 95 درصد، بیمار سوم 89 درصد). این یافتهها همراستا با مطالعهای طولی است که مشخص کرد بهبود افسردگی بهسرعت بعد از بهبودی اختلال بدشکلی بدن روی میدهد و برعکس؛ یعنی بهبود اختلال بدشکلی بدن نیز احتمالاً بهسرعت بعد از بهبود افسردگی حاصل میشود [55]. در این پژوهش نیز مانند پژوهشهای صورتگرفته [42 ،40 ،7 ،5]، با بهبود اختلال بدشکلی بدن، نمرات افسردگی بیماران نیز کاهش یافت. نمره افسردگی بیماران بعد از چهار ماه،
همچنین نمرات افسردگی سه بیمار با درمان اختلال بدشکلی بدن کاهش یافت (بیمار اول 33 درصد، بیمار دوم 95 درصد، بیمار سوم 89 درصد). این یافتهها همراستا با مطالعهای طولی است که مشخص کرد بهبود افسردگی بهسرعت بعد از بهبودی اختلال بدشکلی بدن روی میدهد و برعکس؛ یعنی بهبود اختلال بدشکلی بدن نیز احتمالاً بهسرعت بعد از بهبود افسردگی حاصل میشود [55]. در این پژوهش نیز مانند پژوهشهای صورتگرفته [42 ،40 ،7 ،5]، با بهبود اختلال بدشکلی بدن، نمرات افسردگی بیماران نیز کاهش یافت. نمره افسردگی بیماران بعد از چهار ماه،
بود (بیمار اول 18 درصد، بیمار دوم 33 درصد، بیمار سوم 37 درصد). میزان بهبودی نمرات افسردگی بعد از در پایان درمان بیشتر از متوسط میزان کاهش نمرات افسردگی در پژوهش ویلهلم و همکاران [7 ،5] است، اما در پیگیری چهارماهه میزان بهبودی نمرات افسردگی کمتر از پژوهشهای ذکر شده است.
بهبودی اختلال بدشکلی بدن موجب کاهش چشمگیر ناتوانی سه بیمار شد (بیمار اول 23 درصد، بیمار دوم 72 درصد و بیمار سوم 73 درصد). پیگیری چهارماهه نمرات نیز حکایت از پایداری نسبی نتایج درمانی داشت (بیمار اول 16 درصد، بیمار دوم 66 درصد، بیمار سوم 78 درصد). این نتایج همراستا با پژوهش ویلهلم و همکاران [7] است.
اثربخشی هیپنوتراپی شناختیرفتاری را میتوان به عوامل مختلفی نسبت داد. استفاده از هیپنوتیزم در روند درمان با به حداکثررساندن آگاهی طولانیمدت و سطوح متعددی از عملکرد مغز و همچنین با به حداکثر رساندن توجه و تمرکز و با به حداقلرساندن حواسپرتی و تداخل ناشی از دیگر منابع تنشزا، تفکر واگرا را تسهیل میکند [56]. همچنین هیپنوتیزم، چارچوبی ذهنی ارائه کرد مبنی بر اینکه توجه میتواند به سوی تجاربی گستردهتر مانند احساس صمیمیت، شادی و احساساتی از این قبیل هدایت شود. چنین راهبردهایی میتواند سبب افزایش تفکر واگرا شود و بازسازی واقعیتهایی غیرعادی را تسهیل بخشد [57].
همانطور که قبلاً ذکر شد، اغلب بیماران مبتلا به اختلال بدشکلی بدن، بینش ضعیف یا باورهای هذیانی مرتبط با این اختلال دارند. همچنین تمایل دارند اینطور فکر کنند که نظر بیشتر افراد دربارهی نقص خیالیشان، مانند آنهاست. این دو مزیت هیپنوتیزم، فرایند بازسازی شناختی را در درمان اختلال بدشکلی بدن تسهیل میکند. ضمن اینکه با تفکر واگرایی که در حالت هیپنوز به دست میآورند، بهتر میتوانند افکار و رویدادهای پیرامونی خود را تفسیر کنند. همچنین بینش دادن و بازسازی باورهای بنیادین نیز با این تفکر واگرا تسهیل میشود.بهطورکلی، یکی از مشکلات در اختلالات روانی مختلف، نبودن تفکر واگرا و یکجانبه نگری بیمار است که به خطاهای شناختی و تحریف واقعیت منجر میشود. اینگونه به نظر میرسد که هیپنوتیزم با تأثیر بر مؤلفۀ بازبودن ذهن و گسترش آگاهی (مشابه با تکنیکهای درمانهای موج سومی همانند ذهن آگاهی) تفکر واگرا را تسهیل میکند و در برطرفکردن این مشکل، کمککننده است.
در پژوهش حاضر، شرکتکنندگان بعد از انجام مواجهه هیپنوتیزمی، برای مواجهه در واقعیت بسیار باانگیزه و باجرئت بودند. به نظر میرسد زمانی که درمانجویان مستعد خطر، تحت شرایط هیپنوتیزمی مراحل تصویرسازی ذهنی مختلفی را از خود بروز میدهند، اثر عینی وجود داشته باشد [58]. این موضوع احتمالاً میتواند موجب تجربه نسبتاً واقعی از مواجهه با رویدادهای اجتنابشده و جلوگیری از آیینوارهها در افراد مبتلا به اختلال بدشکلی بدن باشد که موجب میشود این رفتارها که عوامل تداومبخش بیماریاند، بهتدریج حساسیتزدایی شود.
همچنین هیپنوتیزم ارائهدهندهی تلقینات پسهیپنوتیزمی است که میتوانند در تغییر مشکلات رفتاری، ناتوانی در شناخت و عواطف منفی بسیار قدرتمند باشند. اغلب تلقینات پس هیپنوتیزمی بهمنظور شکلدهی به رفتار استفاده میشوند [57]. بدین ترتیب، تلقینات پسهیپنوتیزمی کمککننده شکلدهی رفتار سازگارانه و اجتناب از آیینوارهها و مواجهه با موقعیتها هستند. تلقینات پسهیپنوتیزمی شکلی از شرطیسازی سطح بالاست که بهطور قابلتوجهی در نقش نیرویی مثبت یا منفی بهمنظور افزایش یا کاهش احتمال رفتارهای مطلوب یا نامطلوب عمل میکند [59]. از آنجا که میتوان درمان شناختیرفتاری را نیز نوعی شرطیسازی در باورها و رفتارها در نظر گرفت، الحاق هیپنوتیزم به درمان شناختیرفتاری را میتوان تسهیلکنندهی این شرطیسازی دانست.
آموزش خود هیپنوتیزمی میتواند با القاهای هیپنوتیزمی مختلف و تلقینات پس هیپنوتیزمی افزایش یابد. اکثر تکنیکهای ذکرشده در راهنمای درمان میتوانند تحت عمل خود هیپپنوتیزمی انجام شوند، در نتیجه توسعه خودهیپنوتیزمی مثبت از طریق انحراف از تمایل به تلقینات منفی خودهیپنوتیزمی، صورت میگیرد. بیماران مبتلا به اختلالات هیجانی مختلف، به تصورات منفی گرایش دارند که میتوان آنها را بهعنوان شکلی از خود هیپنوتیزمی در نظر گرفت [64-60]. با توجه به این نکات، خودهیپنوتیزمهای منفی در اختلال بدشکلی بدن نیز میتواند با تمرینهای خودهیپنوتیزمی برای شکلدهی افکار سالمتر و تمرینهای شناختیرفتاری، اصلاح و تعدیل شود. با توجه به اینکه در حالت هیپنوتیزمی، یادگیری فرد افزایش مییابد، استفاده از خودهیپنوتیزم علاوه بر دیگرهیپنوتیزم، یادگیری مهارتهای درمانی را بیشتر میکند.
نتیجهگیری
با توجه به نتایج بهدستآمده و با توجه به مزایای هیپنوتراپی که میتواند به بهبود بیماران بدشکلی بدن کمک کند، به نظر میرسد الحاق هیپنوتیزم به درمان شناختیرفتاری برای درمان شناختیرفتاری، موجه است. اندکبودن شمار شرکتکنندگان، فشردهشدن درمان و اختلالات همآیند برخی بیماران میتواند از جمله عوامل تأثیرگذار بر یافتهها و از محدودیتهای پژوهش بهشمار رود. پیشنهاد میشود پژوهشهای آتی با نمونههای وسیعتری از بیماران و در چارچوب طرحهای آزمایشی انجام شود تا نتایج قابل اعتمادتری به دست آید و میزان اثربخشی درمان شناختیرفتاری و هیپنوتراپی شناختیرفتاری در قالب برنامههایی با فشردگی یکسان، مقایسه شود. همچنین اثر متغیرهایی مانند میزان هیپنوتیزمپذیری بیماران و اختلالات همآیند در میزان اثربخشی درمان لحاظ شود.
سپاسگزاری
نگارندگان مقاله حاضر از تمامی شرکتکنندگان در پژوهش و تمامی افرادی که به نوعی در اجرای پژوهش آنها را یاری و روند اجرای آن را تسهیل کردند، سپاسگزارند. این مقاله برگرفته از پایاننامه کارشناسی ارشد نویسنده اول با عنوان بررسی کارایی هیپنوتراپی شناختیرفتاری بر اختلال بدشکلی بدن (کد اخلاق: 1179836) است. بنا به اظهار نویسنده مسئول مقاله، تعارض منافع وجود نداشته است.
بهبودی اختلال بدشکلی بدن موجب کاهش چشمگیر ناتوانی سه بیمار شد (بیمار اول 23 درصد، بیمار دوم 72 درصد و بیمار سوم 73 درصد). پیگیری چهارماهه نمرات نیز حکایت از پایداری نسبی نتایج درمانی داشت (بیمار اول 16 درصد، بیمار دوم 66 درصد، بیمار سوم 78 درصد). این نتایج همراستا با پژوهش ویلهلم و همکاران [7] است.
اثربخشی هیپنوتراپی شناختیرفتاری را میتوان به عوامل مختلفی نسبت داد. استفاده از هیپنوتیزم در روند درمان با به حداکثررساندن آگاهی طولانیمدت و سطوح متعددی از عملکرد مغز و همچنین با به حداکثر رساندن توجه و تمرکز و با به حداقلرساندن حواسپرتی و تداخل ناشی از دیگر منابع تنشزا، تفکر واگرا را تسهیل میکند [56]. همچنین هیپنوتیزم، چارچوبی ذهنی ارائه کرد مبنی بر اینکه توجه میتواند به سوی تجاربی گستردهتر مانند احساس صمیمیت، شادی و احساساتی از این قبیل هدایت شود. چنین راهبردهایی میتواند سبب افزایش تفکر واگرا شود و بازسازی واقعیتهایی غیرعادی را تسهیل بخشد [57].
همانطور که قبلاً ذکر شد، اغلب بیماران مبتلا به اختلال بدشکلی بدن، بینش ضعیف یا باورهای هذیانی مرتبط با این اختلال دارند. همچنین تمایل دارند اینطور فکر کنند که نظر بیشتر افراد دربارهی نقص خیالیشان، مانند آنهاست. این دو مزیت هیپنوتیزم، فرایند بازسازی شناختی را در درمان اختلال بدشکلی بدن تسهیل میکند. ضمن اینکه با تفکر واگرایی که در حالت هیپنوز به دست میآورند، بهتر میتوانند افکار و رویدادهای پیرامونی خود را تفسیر کنند. همچنین بینش دادن و بازسازی باورهای بنیادین نیز با این تفکر واگرا تسهیل میشود.بهطورکلی، یکی از مشکلات در اختلالات روانی مختلف، نبودن تفکر واگرا و یکجانبه نگری بیمار است که به خطاهای شناختی و تحریف واقعیت منجر میشود. اینگونه به نظر میرسد که هیپنوتیزم با تأثیر بر مؤلفۀ بازبودن ذهن و گسترش آگاهی (مشابه با تکنیکهای درمانهای موج سومی همانند ذهن آگاهی) تفکر واگرا را تسهیل میکند و در برطرفکردن این مشکل، کمککننده است.
در پژوهش حاضر، شرکتکنندگان بعد از انجام مواجهه هیپنوتیزمی، برای مواجهه در واقعیت بسیار باانگیزه و باجرئت بودند. به نظر میرسد زمانی که درمانجویان مستعد خطر، تحت شرایط هیپنوتیزمی مراحل تصویرسازی ذهنی مختلفی را از خود بروز میدهند، اثر عینی وجود داشته باشد [58]. این موضوع احتمالاً میتواند موجب تجربه نسبتاً واقعی از مواجهه با رویدادهای اجتنابشده و جلوگیری از آیینوارهها در افراد مبتلا به اختلال بدشکلی بدن باشد که موجب میشود این رفتارها که عوامل تداومبخش بیماریاند، بهتدریج حساسیتزدایی شود.
همچنین هیپنوتیزم ارائهدهندهی تلقینات پسهیپنوتیزمی است که میتوانند در تغییر مشکلات رفتاری، ناتوانی در شناخت و عواطف منفی بسیار قدرتمند باشند. اغلب تلقینات پس هیپنوتیزمی بهمنظور شکلدهی به رفتار استفاده میشوند [57]. بدین ترتیب، تلقینات پسهیپنوتیزمی کمککننده شکلدهی رفتار سازگارانه و اجتناب از آیینوارهها و مواجهه با موقعیتها هستند. تلقینات پسهیپنوتیزمی شکلی از شرطیسازی سطح بالاست که بهطور قابلتوجهی در نقش نیرویی مثبت یا منفی بهمنظور افزایش یا کاهش احتمال رفتارهای مطلوب یا نامطلوب عمل میکند [59]. از آنجا که میتوان درمان شناختیرفتاری را نیز نوعی شرطیسازی در باورها و رفتارها در نظر گرفت، الحاق هیپنوتیزم به درمان شناختیرفتاری را میتوان تسهیلکنندهی این شرطیسازی دانست.
آموزش خود هیپنوتیزمی میتواند با القاهای هیپنوتیزمی مختلف و تلقینات پس هیپنوتیزمی افزایش یابد. اکثر تکنیکهای ذکرشده در راهنمای درمان میتوانند تحت عمل خود هیپپنوتیزمی انجام شوند، در نتیجه توسعه خودهیپنوتیزمی مثبت از طریق انحراف از تمایل به تلقینات منفی خودهیپنوتیزمی، صورت میگیرد. بیماران مبتلا به اختلالات هیجانی مختلف، به تصورات منفی گرایش دارند که میتوان آنها را بهعنوان شکلی از خود هیپنوتیزمی در نظر گرفت [64-60]. با توجه به این نکات، خودهیپنوتیزمهای منفی در اختلال بدشکلی بدن نیز میتواند با تمرینهای خودهیپنوتیزمی برای شکلدهی افکار سالمتر و تمرینهای شناختیرفتاری، اصلاح و تعدیل شود. با توجه به اینکه در حالت هیپنوتیزمی، یادگیری فرد افزایش مییابد، استفاده از خودهیپنوتیزم علاوه بر دیگرهیپنوتیزم، یادگیری مهارتهای درمانی را بیشتر میکند.
نتیجهگیری
با توجه به نتایج بهدستآمده و با توجه به مزایای هیپنوتراپی که میتواند به بهبود بیماران بدشکلی بدن کمک کند، به نظر میرسد الحاق هیپنوتیزم به درمان شناختیرفتاری برای درمان شناختیرفتاری، موجه است. اندکبودن شمار شرکتکنندگان، فشردهشدن درمان و اختلالات همآیند برخی بیماران میتواند از جمله عوامل تأثیرگذار بر یافتهها و از محدودیتهای پژوهش بهشمار رود. پیشنهاد میشود پژوهشهای آتی با نمونههای وسیعتری از بیماران و در چارچوب طرحهای آزمایشی انجام شود تا نتایج قابل اعتمادتری به دست آید و میزان اثربخشی درمان شناختیرفتاری و هیپنوتراپی شناختیرفتاری در قالب برنامههایی با فشردگی یکسان، مقایسه شود. همچنین اثر متغیرهایی مانند میزان هیپنوتیزمپذیری بیماران و اختلالات همآیند در میزان اثربخشی درمان لحاظ شود.
سپاسگزاری
نگارندگان مقاله حاضر از تمامی شرکتکنندگان در پژوهش و تمامی افرادی که به نوعی در اجرای پژوهش آنها را یاری و روند اجرای آن را تسهیل کردند، سپاسگزارند. این مقاله برگرفته از پایاننامه کارشناسی ارشد نویسنده اول با عنوان بررسی کارایی هیپنوتراپی شناختیرفتاری بر اختلال بدشکلی بدن (کد اخلاق: 1179836) است. بنا به اظهار نویسنده مسئول مقاله، تعارض منافع وجود نداشته است.
References
[1]American Psychiatric Association. Diagnostic and statistical manual of mental disorders (DSM-5). Arlington: American Psychiatric Association Publishing; 2013.
[2]Phillips KA. Quality of life for patients with Body Dysmorphic Disorder. The Journal of Nervous and Mental Disease. 2000; 188(3):170-5. doi: 10.1097/00005053-200003000-00007
[3]Wilhelm S, Phillips KA, Steketee G. Cognitive-behavioral treatment manual for Body Dysmorphic Disorder. New York: Guilford; 2013.
[4]Ipser JC, Sander C, Stein DJ. Pharmacotherapy and psychotherapy for Body Dysmorphic Disorder. Cochrane Database of Systematic Reviews. 2009; 1. doi: 10.1002/14651858.cd005332
[5]Wilhelm S, Phillips KA, Fama JM, Greenberg JL, Steketee G. Modular cognitive–behavioral therapy for Body Dysmorphic Disorder. Behavior Therapy. 2011; 42(4):624-33. doi: 10.1016/j.beth.2011.02.002
[6]Williams J, Hadjistavropoulos T, Sharpe D. A meta-analysis of psychological and pharmacological treatments for Body Dysmorphic Disorder. Behaviour Research and Therapy. 2006; 44(1):99-111. doi: 10.1016/j.brat.2004.12.006
[7]Wilhelm S, Phillips KA, Didie E, Buhlmann U, Greenberg JL, Fama JM, Keshaviah A, Steketee G. Modular cognitive-behavioral therapy for Body Dysmorphic Disorder: A randomized controlled trial. Behavior Therapy. 2014; 45(3):314-27. doi: 10.1016/j.beth.2013.12.007
[8]Prazeres AM, Nascimento AL, Fontenelle LF. Cognitive-behavioral therapy for Body Dysmorphic Disorder: A review of its efficacy. Neuropsychiatric Disease and Treatment. 2013; 9:307. doi: 10.2147/ndt.s41074
[9]Willson R, Veale D, Freeston M. Imagery rescripting for Body Dysmorphic Disorder: A multiple-baseline single case experimental design. Behavior Therapy. 2016; 47(2):248–61. doi: 10.1016/j.beth.2015.08.006
[10]Veale D. Advances in a cognitive behavioural model of Body Dysmorphic Disorder. Body Image. 2004; 1(1):113-25. doi: 10.1016/s1740-1445(03)00009-3
[11]Neziroglu F, Khemlani-Patel S, Veale D. Social learning theory and cognitive behavioral models of Body Dysmorphic Disorder. Body Image. 2008; 5(1):28-38. doi: 10.1016/j.bodyim.2008.01.002
[12]Veale D, Neziroglu F. Body Dysmorphic Disorder: A treatment manual. Hoboken, New Jersey: John Wiley & Sons; 2010.
[13]Araoz DL. The new hypnosis. New York: Brunner-Mazel; 1985.
[14]Golden WL, Dowd ET, Friedberg F. Hypnotherapy: A modern approach. Oxford: Pergamon Press; 1987.
[15]Alladin A, Amundson J. Cognitive hypnotherapy as a transdiagnostic protocol for emotional disorders. International Journal of Clinical and Experimental Hypnosis. 2016; 64(2):147-66. doi: 10.1080/00207144.2016.1131585
[16]Alladin A. Cognitive hypnotherapy: A new vision and strategy for research and practice. American Journal of Clinical Hypnosis. 2012; 54(4):249-62. doi: 10.1080/00029157.2012.654528
[17]Alladin A. Healing the wounded self: Combining hypnotherapy with ego state therapy. American Journal of Clinical Hypnosis. 2013; 56(1):3-22. doi: 10.1080/00029157.2013.796282
[18]Alladin A. The wounded self: New approach to understanding and treating anxiety disorders. American Journal of Clinical Hypnosis. 2014; 56(4):368-88. doi: 10.1080/00029157.2014.880045
[19]Brown DP, Fromm E. Hypnotherapy and hypnoanalysis. Abingdon: Routledge; 1986.
[20]Ewin DM, Eimer BN. Ideomotor signals for rapid hypnoanalysis: A How-to-manual. Sangamon County, Illinois: Charles C Thomas Publisher; 2006.
[21]Watkins JG, Barabasz A. Advanced hypnotherapy: Hypnodynamic techniques. Abingdon: Routledge; 2007.
[22]Watkins JG. The affect bridge: A hypnoanalytic technique. International Journal of Clinical and Experimental Hypnosis. 1971; 19(1):21-7. doi: 10.1080/00207147108407148
[23]Yapko MD. Trancework: An introduction to the practice of clinical hypnosis. Abingdon: Routledge; 2012.
[24]Barabasz AF, Watkins JG. Hypnotherapeutic techniques. Abingdon: Routledge; 2005.
[25]Hammond DC. Hypnotic induction & suggestion. Bloomingdale, Illinois: American Society of Clinical Hypnosis; 1998.
[26]Alladin A, Alibhai A. Cognitive hypnotherapy for depression: an empirical investigation. International Journal of Clinical and Experimental Hypnosis. 2007; 55(2):147-66. doi: 10.1080/00207140601177897
[27]Kirsch I, Montgomery G, Sapirstein G. Hypnosis as an adjunct to cognitive-behavioral psychotherapy: A meta-analysis.Consulting and Clinical Psychology. 1995; 63(2):214-20. doi: 10.1037//0022-006x.63.2.214
[28]Phillips KA. An open-label study of escitalopram in Body Dysmorphic Disorder. International Clinical Psychopharmacology. 2006; 21(3):177-9. doi: 10.1097/01.yic.0000194378.65460.ef
[29]Phillips KA, Hart AS, Menard W. Psychometric evaluation of the Yale–Brown Obsessive-Compulsive Scale Modified for Body Dysmorphic Disorder (BDD-YBOCS). Journal of Obsessive-Compulsive and Related Disorders. 2014; 3(3):205-8. doi: 10.1016/j.jocrd.2014.04.004
[30]Rabeie M. Khoramdel K. Kalantari M. Molavi H. [Factor structure, reliability and validity of Yale-Brown obsessive-compulsive scale modification of Body Dysmorphic Disorder among students (Persian)]. Iranian Journal of Psychiatry and Clinical Psychology. 2009, 2010; 15(4):343-350
[31]Fata L, Birashk B, Atef-Vahid MK, Dobson KS. [Meaning assignment structures/ schemas, emotional states and cognitive processing of emotional information: Comparision of two conceptual frameworks (Persian)]. Iranian Journal of Psychiatry and Clinical Psychology. 2005; 11(3):312- 326.
[32]Kaviani H. [Validity and reliability of hospital anxiety and depression scale (HADS), general health questionnaire (GHQ-28), Mood Adjectives Checklist, & BDI in clinical population in comparison with healthy group; Research report (Persian)]. Tehran: Tehran University of Medical Sciences; 2008.
[1]American Psychiatric Association. Diagnostic and statistical manual of mental disorders (DSM-5). Arlington: American Psychiatric Association Publishing; 2013.
[2]Phillips KA. Quality of life for patients with Body Dysmorphic Disorder. The Journal of Nervous and Mental Disease. 2000; 188(3):170-5. doi: 10.1097/00005053-200003000-00007
[3]Wilhelm S, Phillips KA, Steketee G. Cognitive-behavioral treatment manual for Body Dysmorphic Disorder. New York: Guilford; 2013.
[4]Ipser JC, Sander C, Stein DJ. Pharmacotherapy and psychotherapy for Body Dysmorphic Disorder. Cochrane Database of Systematic Reviews. 2009; 1. doi: 10.1002/14651858.cd005332
[5]Wilhelm S, Phillips KA, Fama JM, Greenberg JL, Steketee G. Modular cognitive–behavioral therapy for Body Dysmorphic Disorder. Behavior Therapy. 2011; 42(4):624-33. doi: 10.1016/j.beth.2011.02.002
[6]Williams J, Hadjistavropoulos T, Sharpe D. A meta-analysis of psychological and pharmacological treatments for Body Dysmorphic Disorder. Behaviour Research and Therapy. 2006; 44(1):99-111. doi: 10.1016/j.brat.2004.12.006
[7]Wilhelm S, Phillips KA, Didie E, Buhlmann U, Greenberg JL, Fama JM, Keshaviah A, Steketee G. Modular cognitive-behavioral therapy for Body Dysmorphic Disorder: A randomized controlled trial. Behavior Therapy. 2014; 45(3):314-27. doi: 10.1016/j.beth.2013.12.007
[8]Prazeres AM, Nascimento AL, Fontenelle LF. Cognitive-behavioral therapy for Body Dysmorphic Disorder: A review of its efficacy. Neuropsychiatric Disease and Treatment. 2013; 9:307. doi: 10.2147/ndt.s41074
[9]Willson R, Veale D, Freeston M. Imagery rescripting for Body Dysmorphic Disorder: A multiple-baseline single case experimental design. Behavior Therapy. 2016; 47(2):248–61. doi: 10.1016/j.beth.2015.08.006
[10]Veale D. Advances in a cognitive behavioural model of Body Dysmorphic Disorder. Body Image. 2004; 1(1):113-25. doi: 10.1016/s1740-1445(03)00009-3
[11]Neziroglu F, Khemlani-Patel S, Veale D. Social learning theory and cognitive behavioral models of Body Dysmorphic Disorder. Body Image. 2008; 5(1):28-38. doi: 10.1016/j.bodyim.2008.01.002
[12]Veale D, Neziroglu F. Body Dysmorphic Disorder: A treatment manual. Hoboken, New Jersey: John Wiley & Sons; 2010.
[13]Araoz DL. The new hypnosis. New York: Brunner-Mazel; 1985.
[14]Golden WL, Dowd ET, Friedberg F. Hypnotherapy: A modern approach. Oxford: Pergamon Press; 1987.
[15]Alladin A, Amundson J. Cognitive hypnotherapy as a transdiagnostic protocol for emotional disorders. International Journal of Clinical and Experimental Hypnosis. 2016; 64(2):147-66. doi: 10.1080/00207144.2016.1131585
[16]Alladin A. Cognitive hypnotherapy: A new vision and strategy for research and practice. American Journal of Clinical Hypnosis. 2012; 54(4):249-62. doi: 10.1080/00029157.2012.654528
[17]Alladin A. Healing the wounded self: Combining hypnotherapy with ego state therapy. American Journal of Clinical Hypnosis. 2013; 56(1):3-22. doi: 10.1080/00029157.2013.796282
[18]Alladin A. The wounded self: New approach to understanding and treating anxiety disorders. American Journal of Clinical Hypnosis. 2014; 56(4):368-88. doi: 10.1080/00029157.2014.880045
[19]Brown DP, Fromm E. Hypnotherapy and hypnoanalysis. Abingdon: Routledge; 1986.
[20]Ewin DM, Eimer BN. Ideomotor signals for rapid hypnoanalysis: A How-to-manual. Sangamon County, Illinois: Charles C Thomas Publisher; 2006.
[21]Watkins JG, Barabasz A. Advanced hypnotherapy: Hypnodynamic techniques. Abingdon: Routledge; 2007.
[22]Watkins JG. The affect bridge: A hypnoanalytic technique. International Journal of Clinical and Experimental Hypnosis. 1971; 19(1):21-7. doi: 10.1080/00207147108407148
[23]Yapko MD. Trancework: An introduction to the practice of clinical hypnosis. Abingdon: Routledge; 2012.
[24]Barabasz AF, Watkins JG. Hypnotherapeutic techniques. Abingdon: Routledge; 2005.
[25]Hammond DC. Hypnotic induction & suggestion. Bloomingdale, Illinois: American Society of Clinical Hypnosis; 1998.
[26]Alladin A, Alibhai A. Cognitive hypnotherapy for depression: an empirical investigation. International Journal of Clinical and Experimental Hypnosis. 2007; 55(2):147-66. doi: 10.1080/00207140601177897
[27]Kirsch I, Montgomery G, Sapirstein G. Hypnosis as an adjunct to cognitive-behavioral psychotherapy: A meta-analysis.Consulting and Clinical Psychology. 1995; 63(2):214-20. doi: 10.1037//0022-006x.63.2.214
[28]Phillips KA. An open-label study of escitalopram in Body Dysmorphic Disorder. International Clinical Psychopharmacology. 2006; 21(3):177-9. doi: 10.1097/01.yic.0000194378.65460.ef
[29]Phillips KA, Hart AS, Menard W. Psychometric evaluation of the Yale–Brown Obsessive-Compulsive Scale Modified for Body Dysmorphic Disorder (BDD-YBOCS). Journal of Obsessive-Compulsive and Related Disorders. 2014; 3(3):205-8. doi: 10.1016/j.jocrd.2014.04.004
[30]Rabeie M. Khoramdel K. Kalantari M. Molavi H. [Factor structure, reliability and validity of Yale-Brown obsessive-compulsive scale modification of Body Dysmorphic Disorder among students (Persian)]. Iranian Journal of Psychiatry and Clinical Psychology. 2009, 2010; 15(4):343-350
[31]Fata L, Birashk B, Atef-Vahid MK, Dobson KS. [Meaning assignment structures/ schemas, emotional states and cognitive processing of emotional information: Comparision of two conceptual frameworks (Persian)]. Iranian Journal of Psychiatry and Clinical Psychology. 2005; 11(3):312- 326.
[32]Kaviani H. [Validity and reliability of hospital anxiety and depression scale (HADS), general health questionnaire (GHQ-28), Mood Adjectives Checklist, & BDI in clinical population in comparison with healthy group; Research report (Persian)]. Tehran: Tehran University of Medical Sciences; 2008.
[33]Sharifi AA, Molavi H, Namdari K. [The validity of MCMI-III (Millon) scales (Persian)]. Knowledge & Research in Applied Psychology. 2005; 9(34):27-38.
[34]Sheehan DV, Harnett-Sheehan K, Raj BA. The measurement of disability. International Clinical Psychopharmacology. 1996; 11(3):89-95. doi: 10.1097/00004850-199606003-00015
[35]Amin-Esmaeili M, Motevalian A, Rahimi-Movaghar A, Hajebi A, Hefazi M, Radgoodarzi R, Sharifi V. The Translation and Psychometric Assessment of the Persian Version of the Sheehan Disability Scale. Iranian Journal of Psychiatry. 2014; 9(3):125-32. PMCID: PMC4277800
[36]Rush Jr J, First MB, Blacker D. Handbook of psychiatric measures. Arlington: American Psychiatric Publishing; 2007.
[37]Neziroglu F, McKay D, Todaro J, Yaryura-Tobias JA. Effect of cognitive behavior therapy on persons with Body Dysmorphic Disorder and comorbid axis II diagnoses. Behavior Therapy. 1997; 27(1):67-77. doi: 10.1016/s0005-7894(96)80036-0
[38]Veale D, Gournay K, Dryden W, Boocock A, Shah F, Willson R, Walburn J. Body Dysmorphic Disorder: a cognitive behavioural model and pilot randomised controlled trial. Behaviour Research and Therapy. 1996; 34(9):717-29. doi: 10.1016/0005-7967(96)00025-3
[39]McKay D, Todaro J, Neziroglu F, Campisi T, Moritz EK, Yaryura-Tobias JA. Body Dysmorphic Disorder: A preliminary evaluation of treatment and maintenance using exposure with response prevention. Behaviour Research and Therapy. 1997; 35(1):67-70. doi: 10.1016/s0005-7967(96)00082-4
[40]Geremia GM, Neziroglu F. Cognitive therapy in the treatment of Body Dysmorphic Disorder. Clinical Psychology & Psychotherapy. 2001; 8(4):243-51. doi: 10.1002/cpp.284
[41]Rosen JC, Reiter J, Orosan P. Cognitive-behavioral body image therapy for Body Dysmorphic Disorder. Journal of Consulting and Clinical Psychology. 1995; 63(2):263-69. doi: 10.1037//0022-006x.63.2.263
[42]Wilhelm S, Otto MW, Lohr B, Deckersbach T. Cognitive behavior group therapy for Body Dysmorphic Disorder: a case series. Behaviour Research and Therapy. 1999; 37(1):71-5. doi: 10.1016/s0005-7967(98)00109-0
[43]Golden WL. Cognitive hypnotherapy for anxiety disorders. American Journal of Clinical Hypnosis. 2012; 54(4):263-74. doi: 10.1080/00029157.2011.650333
[44]Bryant RA, Moulds ML, Guthrie RM, Nixon RDV. The additive benefit of hypnosis and cognitive-behavioral therapy in treating acute stress disorder. Journal of Consulting and Clinical Psychology. 2005; 73(2):334–40. doi: 10.1037/0022-006x.73.2.334
[45]Barabasz M. Cognitive hypnotherapy with bulimia. American Journal of Clinical Hypnosis. 2012; 54(4):353-64. doi: 10.1080/00029157.2012.658122
[46]Elkins G, Johnson A, Fisher W. Cognitive hypnotherapy for pain management. American Journal of Clinical Hypnosis. 2012; 54(4):294-310. doi: 10.1080/00029157.2011.654284
[47]Jensen MP. Hypnosis for chronic pain management. New York: Oxford University Press; 2013.
[48]Graci GM, Hardie JC. Evidenced-based hypnotherapy for the management of sleep disorders. International Journal of Clinical and Experimental Hypnosis. 2007; 55(3):288-302. doi: 10.1080/00207140701338662
[49]Lynn SJ, Cardeña E. Hypnosis and the treatment of posttraumatic conditions: An evidence-based approach. International Journal of Clinical and Experimental Hypnosis. 2007; 55(2):167-88. doi: 10.1080/00207140601177905
[50]Alladin A. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[34]Sheehan DV, Harnett-Sheehan K, Raj BA. The measurement of disability. International Clinical Psychopharmacology. 1996; 11(3):89-95. doi: 10.1097/00004850-199606003-00015
[35]Amin-Esmaeili M, Motevalian A, Rahimi-Movaghar A, Hajebi A, Hefazi M, Radgoodarzi R, Sharifi V. The Translation and Psychometric Assessment of the Persian Version of the Sheehan Disability Scale. Iranian Journal of Psychiatry. 2014; 9(3):125-32. PMCID: PMC4277800
[36]Rush Jr J, First MB, Blacker D. Handbook of psychiatric measures. Arlington: American Psychiatric Publishing; 2007.
[37]Neziroglu F, McKay D, Todaro J, Yaryura-Tobias JA. Effect of cognitive behavior therapy on persons with Body Dysmorphic Disorder and comorbid axis II diagnoses. Behavior Therapy. 1997; 27(1):67-77. doi: 10.1016/s0005-7894(96)80036-0
[38]Veale D, Gournay K, Dryden W, Boocock A, Shah F, Willson R, Walburn J. Body Dysmorphic Disorder: a cognitive behavioural model and pilot randomised controlled trial. Behaviour Research and Therapy. 1996; 34(9):717-29. doi: 10.1016/0005-7967(96)00025-3
[39]McKay D, Todaro J, Neziroglu F, Campisi T, Moritz EK, Yaryura-Tobias JA. Body Dysmorphic Disorder: A preliminary evaluation of treatment and maintenance using exposure with response prevention. Behaviour Research and Therapy. 1997; 35(1):67-70. doi: 10.1016/s0005-7967(96)00082-4
[40]Geremia GM, Neziroglu F. Cognitive therapy in the treatment of Body Dysmorphic Disorder. Clinical Psychology & Psychotherapy. 2001; 8(4):243-51. doi: 10.1002/cpp.284
[41]Rosen JC, Reiter J, Orosan P. Cognitive-behavioral body image therapy for Body Dysmorphic Disorder. Journal of Consulting and Clinical Psychology. 1995; 63(2):263-69. doi: 10.1037//0022-006x.63.2.263
[42]Wilhelm S, Otto MW, Lohr B, Deckersbach T. Cognitive behavior group therapy for Body Dysmorphic Disorder: a case series. Behaviour Research and Therapy. 1999; 37(1):71-5. doi: 10.1016/s0005-7967(98)00109-0
[43]Golden WL. Cognitive hypnotherapy for anxiety disorders. American Journal of Clinical Hypnosis. 2012; 54(4):263-74. doi: 10.1080/00029157.2011.650333
[44]Bryant RA, Moulds ML, Guthrie RM, Nixon RDV. The additive benefit of hypnosis and cognitive-behavioral therapy in treating acute stress disorder. Journal of Consulting and Clinical Psychology. 2005; 73(2):334–40. doi: 10.1037/0022-006x.73.2.334
[45]Barabasz M. Cognitive hypnotherapy with bulimia. American Journal of Clinical Hypnosis. 2012; 54(4):353-64. doi: 10.1080/00029157.2012.658122
[46]Elkins G, Johnson A, Fisher W. Cognitive hypnotherapy for pain management. American Journal of Clinical Hypnosis. 2012; 54(4):294-310. doi: 10.1080/00029157.2011.654284
[47]Jensen MP. Hypnosis for chronic pain management. New York: Oxford University Press; 2013.
[48]Graci GM, Hardie JC. Evidenced-based hypnotherapy for the management of sleep disorders. International Journal of Clinical and Experimental Hypnosis. 2007; 55(3):288-302. doi: 10.1080/00207140701338662
[49]Lynn SJ, Cardeña E. Hypnosis and the treatment of posttraumatic conditions: An evidence-based approach. International Journal of Clinical and Experimental Hypnosis. 2007; 55(2):167-88. doi: 10.1080/00207140601177905
[50]Alladin A. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[51]Moene FC, Spinhoven P, Hoogduin KA, Dyck RV. A randomized controlled clinical trial of a hypnosis-based treatment for patients with conversion disorder, motor type. International Journal of Clinical and Experimental Hypnosis. 2003; 51(1):29-50. doi: 10.1076/iceh.51.1.29.14067
[52]Mataix-Cols D, Fernández de la Cruz L, Isomura K, Anson M, Turner C, Monzani B, et al. A pilot randomized controlled trial of cognitive-behavioral therapy for adolescents with Body Dysmorphic Disorder. Journal of the American Academy of Child & Adolescent Psychiatry. 2015; 54(11):895–904. doi: 10.1016/j.jaac.2015.08.011
[53]Ritter V, Stangier U. Seeing in the Mind’s eye: Imagery rescripting for patients with Body Dysmorphic Disorder. A single case series. Journal of Behavior Therapy and Experimental Psychiatry. 2016; 50:187-95. doi: 10.1016/j.jbtep.2015.07.007
[54]Holmes EA, Mathews A. Mental imagery in emotion and emotional disorders. Clinical Psychology Review. 2010; 30(3):349-62. doi: 10.1016/j.cpr.2010.01.001
[55]Phillips KA, Stout RL. Associations in the longitudinal course of Body Dysmorphic Disorder with major depression, obsessive–compulsive disorder, and social phobia. Journal of Psychiatric Research. 2006; 40(4):360-9. doi: 10.1016/j.jpsychires.2005.10.001
[56]Tosi DJ, Baisden BS. Cognitive-experiential therapy and hypnosis. Clinical hypnosis: A multidisciplinary approach. In: Alladin A, editor. Cognitive Hypnotherapy: An Integrated Approach to the Treatment of Emotional Disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[57]Alladin A. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[58]Lazarus, Arnold A. A multimodal framework for clinical hypnosis. In: Alladin A, Editor. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[59]Barrios AA. Posthypnotic suggestion as higher-order conditioning: A methodological and experimental analysis. International Journal of Clinical and Experimental Hypnosis. 1973; 21(1):32-50. doi: 10.1080/00207147308409303
[60]Alladin A. Cognitive hypnotherapy with depression. Journal of Cognitive Psychotherapy. 1994; 8(4):275-88.
[61]Chapman RA. The clinical use of hypnosis in cognitive behavior therapy: a practitioner's casebook. Berlin: Springer; 2005.
[62]Alladin A. Special issue: Evidence-based practice in clinical hypnosis—Part II. International Journal of Experimental and Clinical Hypnosis. 2007; 55(3):251-371.
[63]Araoz DL. Negative self-hypnosis. Journal of Contemporary Psychotherapy. 1981; 12(1):45-52. doi: 10.1007/bf00946233
[64]Araoz DL. The new hypnosis. New York: Brunner-Mazel; 1977.
[52]Mataix-Cols D, Fernández de la Cruz L, Isomura K, Anson M, Turner C, Monzani B, et al. A pilot randomized controlled trial of cognitive-behavioral therapy for adolescents with Body Dysmorphic Disorder. Journal of the American Academy of Child & Adolescent Psychiatry. 2015; 54(11):895–904. doi: 10.1016/j.jaac.2015.08.011
[53]Ritter V, Stangier U. Seeing in the Mind’s eye: Imagery rescripting for patients with Body Dysmorphic Disorder. A single case series. Journal of Behavior Therapy and Experimental Psychiatry. 2016; 50:187-95. doi: 10.1016/j.jbtep.2015.07.007
[54]Holmes EA, Mathews A. Mental imagery in emotion and emotional disorders. Clinical Psychology Review. 2010; 30(3):349-62. doi: 10.1016/j.cpr.2010.01.001
[55]Phillips KA, Stout RL. Associations in the longitudinal course of Body Dysmorphic Disorder with major depression, obsessive–compulsive disorder, and social phobia. Journal of Psychiatric Research. 2006; 40(4):360-9. doi: 10.1016/j.jpsychires.2005.10.001
[56]Tosi DJ, Baisden BS. Cognitive-experiential therapy and hypnosis. Clinical hypnosis: A multidisciplinary approach. In: Alladin A, editor. Cognitive Hypnotherapy: An Integrated Approach to the Treatment of Emotional Disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[57]Alladin A. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[58]Lazarus, Arnold A. A multimodal framework for clinical hypnosis. In: Alladin A, Editor. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
[59]Barrios AA. Posthypnotic suggestion as higher-order conditioning: A methodological and experimental analysis. International Journal of Clinical and Experimental Hypnosis. 1973; 21(1):32-50. doi: 10.1080/00207147308409303
[60]Alladin A. Cognitive hypnotherapy with depression. Journal of Cognitive Psychotherapy. 1994; 8(4):275-88.
[61]Chapman RA. The clinical use of hypnosis in cognitive behavior therapy: a practitioner's casebook. Berlin: Springer; 2005.
[62]Alladin A. Special issue: Evidence-based practice in clinical hypnosis—Part II. International Journal of Experimental and Clinical Hypnosis. 2007; 55(3):251-371.
[63]Araoz DL. Negative self-hypnosis. Journal of Contemporary Psychotherapy. 1981; 12(1):45-52. doi: 10.1007/bf00946233
[64]Araoz DL. The new hypnosis. New York: Brunner-Mazel; 1977.
نوع مطالعه: پژوهشي اصيل |
موضوع مقاله:
روانپزشکی و روانشناسی
دریافت: 1395/4/1 | پذیرش: 1396/1/26 | انتشار: 1396/10/11
دریافت: 1395/4/1 | پذیرش: 1396/1/26 | انتشار: 1396/10/11
فهرست منابع
1. American Psychiatric Association. Diagnostic and statistical manual of mental disorders (DSM-5). Arlington: American Psychiatric Association Publish-ing; 2013.
2. Phillips KA. Quality of life for patients with Body Dysmorphic Disorder. The Journal of Nervous and Mental Disease. 2000; 188(3):170-5. doi: 10.1097/00005053-200003000-00007 [DOI:10.1097/00005053-200003000-00007]
3. Wilhelm S, Phillips KA, Steketee G. Cognitive-behavioral treatment manual for Body Dysmorphic Disorder. New York: Guilford; 2013.
4. Ipser JC, Sander C, Stein DJ. Pharmacotherapy and psychotherapy for Body Dysmorphic Disorder. Cochrane Database of Systematic Reviews. 2009; 1. doi: 10.1002/14651858.cd005332 [DOI:10.1002/14651858.CD005332]
5. Wilhelm S, Phillips KA, Fama JM, Greenberg JL, Steketee G. Modular cognitive–behavioral therapy for Body Dysmorphic Disorder. Behavior Therapy. 2011; 42(4):624-33. doi: 10.1016/j.beth.2011.02.002 [DOI:10.1016/j.beth.2011.02.002]
6. Williams J, Hadjistavropoulos T, Sharpe D. A meta-analysis of psychological and pharmacological treatments for Body Dysmorphic Disorder. Behaviour Research and Therapy. 2006; 44(1):99-111. doi: 10.1016/j.brat.2004.12.006 [DOI:10.1016/j.brat.2004.12.006]
7. Wilhelm S, Phillips KA, Didie E, Buhlmann U, Greenberg JL, Fama JM, Keshaviah A, Steketee G. Modular cognitive-behavioral therapy for Body Dys-morphic Disorder: A randomized controlled trial. Behavior Therapy. 2014; 45(3):314-27. doi: 10.1016/j.beth.2013.12.007 [DOI:10.1016/j.beth.2013.12.007]
8. Prazeres AM, Nascimento AL, Fontenelle LF. Cognitive-behavioral therapy for Body Dysmorphic Disorder: A review of its efficacy. Neuropsychiatric Dis-ease and Treatment. 2013; 9:307. doi: 10.2147/ndt.s41074 [DOI:10.2147/NDT.S41074]
9. Willson R, Veale D, Freeston M. Imagery rescripting for Body Dysmorphic Disorder: A multiple-baseline single case experimental design. Behavior Thera-py. 2016; 47(2):248–61. doi: 10.1016/j.beth.2015.08.006 [DOI:10.1016/j.beth.2015.08.006]
10. Veale D. Advances in a cognitive behavioural model of Body Dysmorphic Disorder. Body Image. 2004; 1(1):113-25. doi: 10.1016/s1740-1445(03)00009-3 [DOI:10.1016/S1740-1445(03)00009-3]
11. Neziroglu F, Khemlani-Patel S, Veale D. Social learning theory and cognitive behavioral models of Body Dysmorphic Disorder. Body Image. 2008; 5(1):28-38. doi: 10.1016/j.bodyim.2008.01.002 [DOI:10.1016/j.bodyim.2008.01.002]
12. Veale D, Neziroglu F. Body Dysmorphic Disorder: A treatment manual. Hoboken, New Jersey: John Wiley & Sons; 2010. [DOI:10.1002/9780470684610]
13. Araoz DL. The new hypnosis. New York: Brunner-Mazel; 1985.
14. Golden WL, Dowd ET, Friedberg F. Hypnotherapy: A modern approach. Oxford: Pergamon Press; 1987.
15. Alladin A, Amundson J. Cognitive hypnotherapy as a transdiagnostic protocol for emotional disorders. International Journal of Clinical and Experimental Hypnosis. 2016; 64(2):147-66. doi: 10.1080/00207144.2016.1131585 [DOI:10.1080/00207144.2016.1131585]
16. Alladin A. Cognitive hypnotherapy: A new vision and strategy for research and practice. American Journal of Clinical Hypnosis. 2012; 54(4):249-62. doi: 10.1080/00029157.2012.654528 [DOI:10.1080/00029157.2012.654528]
17. Alladin A. Healing the wounded self: Combining hypnotherapy with ego state therapy. American Journal of Clinical Hypnosis. 2013; 56(1):3-22. doi: 10.1080/00029157.2013.796282 [DOI:10.1080/00029157.2013.796282]
18. Alladin A. The wounded self: New approach to understanding and treating anxiety disorders. American Journal of Clinical Hypnosis. 2014; 56(4):368-88. doi: 10.1080/00029157.2014.880045 [DOI:10.1080/00029157.2014.880045]
19. Brown DP, Fromm E. Hypnotherapy and hypnoanalysis. Abingdon: Routledge; 1986.
20. Ewin DM, Eimer BN. Ideomotor signals for rapid hypnoanalysis: A How-to-manual. Sangamon County, Illinois: Charles C Thomas Publisher; 2006.
21. Watkins JG, Barabasz A. Advanced hypnotherapy: Hypnodynamic techniques. Abingdon: Routledge; 2007.
22. Watkins JG. The affect bridge: A hypnoanalytic technique. International Journal of Clinical and Experimental Hypnosis. 1971; 19(1):21-7. doi: 10.1080/00207147108407148 [DOI:10.1080/00207147108407148]
23. Yapko MD. Trancework: An introduction to the practice of clinical hypnosis. Abingdon: Routledge; 2012.
24. Barabasz AF, Watkins JG. Hypnotherapeutic techniques. Abingdon: Routledge; 2005.
25. Hammond DC. Hypnotic induction & suggestion. Bloomingdale, Illinois: American Society of Clinical Hypnosis; 1998.
26. Alladin A, Alibhai A. Cognitive hypnotherapy for depression: an empirical investigation. International Journal of Clinical and Experimental Hypnosis. 2007; 55(2):147-66. doi: 10.1080/00207140601177897 [DOI:10.1080/00207140601177897]
27. Kirsch I, Montgomery G, Sapirstein G. Hypnosis as an adjunct to cognitive-behavioral psychotherapy: A meta-analysis.Consulting and Clinical Psycholo-gy. 1995; 63(2):214-20. doi: 10.1037//0022-006x.63.2.214 [DOI:10.1037//0022-006X.63.2.214]
28. Phillips KA. An open-label study of escitalopram in Body Dysmorphic Disorder. International Clinical Psychopharmacology. 2006; 21(3):177-9. doi: 10.1097/01.yic.0000194378.65460.ef [DOI:10.1097/01.yic.0000194378.65460.ef]
29. Phillips KA, Hart AS, Menard W. Psychometric evaluation of the Yale–Brown Obsessive-Compulsive Scale Modified for Body Dysmorphic Disorder (BDD-YBOCS). Journal of Obsessive-Compulsive and Related Disorders. 2014; 3(3):205-8. doi: 10.1016/j.jocrd.2014.04.004 [DOI:10.1016/j.jocrd.2014.04.004]
30. Rabeie M. Khoramdel K. Kalantari M. Molavi H. [Factor structure, reliability and validity of Yale-Brown obsessive-compulsive scale modification of Body Dysmorphic Disorder among students (Persian)]. Iranian Journal of Psychiatry and Clinical Psychology. 2009, 2010; 15(4):343-350
31. Fata L, Birashk B, Atef-Vahid MK, Dobson KS. [Meaning assignment structures/ schemas, emotional states and cognitive processing of emotional infor-mation: Comparision of two conceptual frameworks (Persian)]. Iranian Journal of Psychiatry and Clinical Psychology. 2005; 11(3):312- 326.
32. Kaviani H. [Validity and reliability of hospital anxiety and depression scale (HADS), general health questionnaire (GHQ-28), Mood Adjectives Checklist, & BDI in clinical population in comparison with healthy group; Research report (Persian)]. Tehran: Tehran University of Medical Sciences; 2008.
33. Sharifi AA, Molavi H, Namdari K. [The validity of MCMI-III (Millon) scales (Persian)]. Knowledge & Research in Applied Psychology. 2005; 9(34):27-38.
34. Sheehan DV, Harnett-Sheehan K, Raj BA. The measurement of disability. International Clinical Psychopharmacology. 1996; 11(3):89-95. doi: 10.1097/00004850-199606003-00015 [DOI:10.1097/00004850-199606003-00015]
35. Amin-Esmaeili M, Motevalian A, Rahimi-Movaghar A, Hajebi A, Hefazi M, Radgoodarzi R, Sharifi V. The Translation and Psychometric Assessment of the Persian Version of the Sheehan Disability Scale. Iranian Journal of Psychiatry. 2014; 9(3):125-32. PMCID: PMC4277800 [PMID] [PMCID]
36. Rush Jr J, First MB, Blacker D. Handbook of psychiatric measures. Arlington: American Psychiatric Publishing; 2007.
37. Neziroglu F, McKay D, Todaro J, Yaryura-Tobias JA. Effect of cognitive behavior therapy on persons with Body Dysmorphic Disorder and comorbid axis II diagnoses. Behavior Therapy. 1997; 27(1):67-77. doi: 10.1016/s0005-7894(96)80036-0 [DOI:10.1016/S0005-7894(96)80036-0]
38. Veale D, Gournay K, Dryden W, Boocock A, Shah F, Willson R, Walburn J. Body Dysmorphic Disorder: a cognitive behavioural model and pilot random-ised controlled trial. Behaviour Research and Therapy. 1996; 34(9):717-29. doi: 10.1016/0005-7967(96)00025-3 [DOI:10.1016/0005-7967(96)00025-3]
39. McKay D, Todaro J, Neziroglu F, Campisi T, Moritz EK, Yaryura-Tobias JA. Body Dysmorphic Disorder: A preliminary evaluation of treatment and maintenance using exposure with response prevention. Behaviour Research and Therapy. 1997; 35(1):67-70. doi: 10.1016/s0005-7967(96)00082-4 [DOI:10.1016/S0005-7967(96)00082-4]
40. Geremia GM, Neziroglu F. Cognitive therapy in the treatment of Body Dysmorphic Disorder. Clinical Psychology & Psychotherapy. 2001; 8(4):243-51. doi: 10.1002/cpp.284 [DOI:10.1002/cpp.284]
41. Rosen JC, Reiter J, Orosan P. Cognitive-behavioral body image therapy for Body Dysmorphic Disorder. Journal of Consulting and Clinical Psychology. 1995; 63(2):263-69. doi: 10.1037//0022-006x.63.2.263 [DOI:10.1037//0022-006X.63.2.263]
42. Wilhelm S, Otto MW, Lohr B, Deckersbach T. Cognitive behavior group therapy for Body Dysmorphic Disorder: a case series. Behaviour Research and Therapy. 1999; 37(1):71-5. doi: 10.1016/s0005-7967(98)00109-0 [DOI:10.1016/S0005-7967(98)00109-0]
43. Golden WL. Cognitive hypnotherapy for anxiety disorders. American Journal of Clinical Hypnosis. 2012; 54(4):263-74. doi: 10.1080/00029157.2011.650333 [DOI:10.1080/00029157.2011.650333]
44. Bryant RA, Moulds ML, Guthrie RM, Nixon RDV. The additive benefit of hypnosis and cognitive-behavioral therapy in treating acute stress disorder. Jour-nal of Consulting and Clinical Psychology. 2005; 73(2):334–40. doi: 10.1037/0022-006x.73.2.334 [DOI:10.1037/0022-006X.73.2.334]
45. Barabasz M. Cognitive hypnotherapy with bulimia. American Journal of Clinical Hypnosis. 2012; 54(4):353-64. doi: 10.1080/00029157.2012.658122 [DOI:10.1080/00029157.2012.658122]
46. Elkins G, Johnson A, Fisher W. Cognitive hypnotherapy for pain management. American Journal of Clinical Hypnosis. 2012; 54(4):294-310. doi: 10.1080/00029157.2011.654284 [DOI:10.1080/00029157.2011.654284]
47. Jensen MP. Hypnosis for chronic pain management. New York: Oxford University Press; 2013.
48. Graci GM, Hardie JC. Evidenced-based hypnotherapy for the management of sleep disorders. International Journal of Clinical and Experimental Hypnosis. 2007; 55(3):288-302. doi: 10.1080/00207140701338662 [DOI:10.1080/00207140701338662]
49. Lynn SJ, Carde-a E. Hypnosis and the treatment of posttraumatic conditions: An evidence-based approach. International Journal of Clinical and Experi-mental Hypnosis. 2007; 55(2):167-88. doi: 10.1080/00207140601177905 [DOI:10.1080/00207140601177905]
50. Alladin A. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008. [DOI:10.1002/9780470773239] [PMID] [PMCID]
51. Moene FC, Spinhoven P, Hoogduin KA, Dyck RV. A randomized controlled clinical trial of a hypnosis-based treatment for patients with conversion disor-der, motor type. International Journal of Clinical and Experimental Hypnosis. 2003; 51(1):29-50. doi: 10.1076/iceh.51.1.29.14067 [DOI:10.1076/iceh.51.1.29.14067]
52. Mataix-Cols D, Fernández de la Cruz L, Isomura K, Anson M, Turner C, Monzani B, et al. A pilot randomized controlled trial of cognitive-behavioral therapy for adolescents with Body Dysmorphic Disorder. Journal of the American Academy of Child & Adolescent Psychiatry. 2015; 54(11):895–904. doi: 10.1016/j.jaac.2015.08.011 [DOI:10.1016/j.jaac.2015.08.011]
53. Ritter V, Stangier U. Seeing in the Mind's eye: Imagery rescripting for patients with Body Dysmorphic Disorder. A single case series. Journal of Behavior Therapy and Experimental Psychiatry. 2016; 50:187-95. doi: 10.1016/j.jbtep.2015.07.007 [DOI:10.1016/j.jbtep.2015.07.007]
54. Holmes EA, Mathews A. Mental imagery in emotion and emotional disorders. Clinical Psychology Review. 2010; 30(3):349-62. doi: 10.1016/j.cpr.2010.01.001 [DOI:10.1016/j.cpr.2010.01.001]
55. Phillips KA, Stout RL. Associations in the longitudinal course of Body Dysmorphic Disorder with major depression, obsessive–compulsive disorder, and social phobia. Journal of Psychiatric Research. 2006; 40(4):360-9. doi: 10.1016/j.jpsychires.2005.10.001 [DOI:10.1016/j.jpsychires.2005.10.001]
56. Tosi DJ, Baisden BS. Cognitive-experiential therapy and hypnosis. Clinical hypnosis: A multidisciplinary approach. In: Alladin A, editor. Cognitive Hypnotherapy: An Integrated Approach to the Treatment of Emotional Disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
57. Alladin A. Cognitive hypnotherapy: An integrated approach to the treatment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008. [DOI:10.1002/9780470773239] [PMID] [PMCID]
58. Lazarus, Arnold A. A multimodal framework for clinical hypnosis. In: Alladin A, Editor. Cognitive hypnotherapy: An integrated approach to the treat-ment of emotional disorders. Hoboken, New Jersey: John Wiley & Sons; 2008.
59. Barrios AA. Posthypnotic suggestion as higher-order conditioning: A methodological and experimental analysis. International Journal of Clinical and Ex-perimental Hypnosis. 1973; 21(1):32-50. doi: 10.1080/00207147308409303 [DOI:10.1080/00207147308409303]
60. Alladin A. Cognitive hypnotherapy with depression. Journal of Cognitive Psychotherapy. 1994; 8(4):275-88.
61. Chapman RA. The clinical use of hypnosis in cognitive behavior therapy: a practitioner's casebook. Berlin: Springer; 2005.
62. Alladin A. Special issue: Evidence-based practice in clinical hypnosis—Part II. International Journal of Experimental and Clinical Hypnosis. 2007; 55(3):251-371.
63. Araoz DL. Negative self-hypnosis. Journal of Contemporary Psychotherapy. 1981; 12(1):45-52. doi: 10.1007/bf00946233 [DOI:10.1007/BF00946233]
64. Araoz DL. The new hypnosis. New York: Brunner-Mazel; 1977.
| بازنشر اطلاعات | |
 |
این مقاله تحت شرایط Creative Commons Attribution-NonCommercial 4.0 International License قابل بازنشر است. |