چهارشنبه 8 بهمن 1404
| English
دوره 25، شماره 1 - ( بهار 1398 )
جلد 25 شماره 1 صفحات 121-96 |
برگشت به فهرست نسخه ها
Download citation:
BibTeX | RIS | EndNote | Medlars | ProCite | Reference Manager | RefWorks
Send citation to:



BibTeX | RIS | EndNote | Medlars | ProCite | Reference Manager | RefWorks
Send citation to:
Hendouei N, Zarghami M, Saghafi F, Amirifar M, Maham M, Farmoudeh A. A Clinical Guide to the Problem of Hiding Oral Psychotropic Drugs by Psychiatric Patients. IJPCP 2019; 25 (1) :96-121
URL: http://ijpcp.iums.ac.ir/article-1-2901-fa.html
URL: http://ijpcp.iums.ac.ir/article-1-2901-fa.html
هندویی نرجس، ضرغامی مهران، ثقفی فاطمه، امیریفر مهدیس، مهام منیره، فرموده علی. راهنمای بالینی پنهانکردن داروهای خوراکی روانپزشکی در بیماران روانپزشکی: چالشها و راهکارها. مجله روانپزشكي و روانشناسي باليني ايران. 1398; 25 (1) :96-121
نرجس هندویی1 

 ، مهران ضرغامی2
، مهران ضرغامی2 

 ، فاطمه ثقفی3
، فاطمه ثقفی3 

 ، مهدیس امیریفر4
، مهدیس امیریفر4 

 ، منیره مهام5
، منیره مهام5 

 ، علی فرموده6
، علی فرموده6 




 ، مهران ضرغامی2
، مهران ضرغامی2 

 ، فاطمه ثقفی3
، فاطمه ثقفی3 

 ، مهدیس امیریفر4
، مهدیس امیریفر4 

 ، منیره مهام5
، منیره مهام5 

 ، علی فرموده6
، علی فرموده6 


1- دکترای داروسازی بالینی، استادیار، گروه داروسازی بالینی، دانشکده داروسازی، دانشگاه علوم پزشکی مازندران، ساری، ایران. ، hendoieen@yahoo.com
2- روانپزشک، استاد، گروه روانپزشکی، دانشکده پزشکی، دانشگاه علوم پزشکی مازندران، ساری، ایران.
3- دکترای داروسازی بالینی، استادیار، گروه داروسازی بالینی، دانشکده داروسازی، دانشگاه علوم پزشکی شهید صدوقی یزد، یزد، ایران.
4- داروساز، بخش مراقبتهای دارویی، بیمارستان روانپزشکی و سوختگی زارع، دانشگاه علوم پزشکی مازندران، ساری، ایران.
5- دستیار تخصصی داروسازی بالینی، دانشکده داروسازی، کمیته تحقیقات دانشجویی، دانشگاه علوم پزشکی مازندران، ساری، ایران.
6- دستیار تخصصی فارماسیوتیکس، دانشکده داروسازی، کمیته تحقیقات دانشجویی، دانشگاه علوم پزشکی مازندران، ساری، ایران.
2- روانپزشک، استاد، گروه روانپزشکی، دانشکده پزشکی، دانشگاه علوم پزشکی مازندران، ساری، ایران.
3- دکترای داروسازی بالینی، استادیار، گروه داروسازی بالینی، دانشکده داروسازی، دانشگاه علوم پزشکی شهید صدوقی یزد، یزد، ایران.
4- داروساز، بخش مراقبتهای دارویی، بیمارستان روانپزشکی و سوختگی زارع، دانشگاه علوم پزشکی مازندران، ساری، ایران.
5- دستیار تخصصی داروسازی بالینی، دانشکده داروسازی، کمیته تحقیقات دانشجویی، دانشگاه علوم پزشکی مازندران، ساری، ایران.
6- دستیار تخصصی فارماسیوتیکس، دانشکده داروسازی، کمیته تحقیقات دانشجویی، دانشگاه علوم پزشکی مازندران، ساری، ایران.
متن کامل [PDF 6285 kb]
(10089 دریافت)
| چکیده (HTML) (6356 مشاهده)
References
Velligan DI, Sajatovic M, Hatch A, Kramata P, Docherty JP. Why do psychiatric patients stop antipsychotic medication? A systematic review of reasons for nonadherence to medication in patients with serious mental illness. Patient Preference and Adherence. 2017; 11:449-68. [DOI:10.2147/PPA.S124658] [PMID] [PMCID]
Breen R, Thornhill JT. Noncompliance with medication for psychiatric disorders. CNS Drugs. 1998; 9(6):457-71. [DOI:10.2165/00023210-199809060-00004]
Whitty P, Devitt P. Surreptitious prescribing in psychiatric practice. Psychiatric Services. 2005; 56(4):481-3. [DOI:10.1176/appi.ps.56.4.481]
Baloush Kleinman V, Levine SZ, Roe D, Shnitt D, Weizman A, Poyurovsky M. Adherence to antipsychotic drug treatment in early-episode schizophrenia: A six-month naturalistic follow-up study. Schizophrenia Research. 2011; 130(1):176-81. [DOI:10.1016/j.schres.2011.04.030]
Haddad PM, Brain C, Scott J. Nonadherence with antipsychotic medication in schizophrenia: Challenges and management strategies. Patient Related Outcome Measures. 2014; 5:43-62. [DOI:10.2147/PROM.S42735] [PMID] [PMCID]
Latha K. The noncompliant patient in psychiatry: The case for and against covert/surreptitious medication. Mens Sana Monographs. 2010; 8(1):96-121. [DOI:10.4103/0973-1229.58822]
Griffith R, Griffiths H, Jordan S. Administration of medicines part 1: the law and nursing. Nursing Standard. 2003; 18(2):47-53. [DOI:10.7748/ns2003.09.18.2.47.c3465]
Lyons D, Lyall R. Developing good practice guidelines for the administration of covert medication. BMC Psychiatry. 2007; 7:S41. [DOI:10.1186/1471-244X-7-S1-S41]
Kala A. Covert medication; the last option: A case for taking it out of the closet and using it selectively. Indian Journal of Psychiatry. 2012; 54(3):257-65. [DOI:10.4103/0019-5545.102427] [PMID] [PMCID]
Kelly M, Dunbar Sd, Gray JE, O’Reilly RaL. Treatment delays for involuntary psychiatric patients associated with reviews of treatment capacity. The Canadian Journal of Psychiatry. 2002; 47(2):181-5. [DOI:10.1177/070674370204700209]
Bostwick JR, Demehri A. Pills to powder: A clinician’s reference for crushable psychotropic medications. Current Psychiatry. 2014; 13(5):e1-e4.
Department of Health & Human Services. APAC guidelines for medication management in residential aged care facilities - resource kits. Washington D.C.: Department of Health & Human Services; 2007.
Helmchen H. Informed consent in psychiatric practice. In: Helmchen H, Sartorius N, editors. Ethics in psychiatry. Berlin: Springer; 2010.
Shargel L, Kanfer I. Generic drug product development: Solid oral dosage forms. Boca Raton, Florida: CRC Press; 2013. [DOI:10.1201/b15569]
Remington JP. Remington: The science and practice of pharmacy. Philadelphia: Lippincott Williams & Wilkins; 2006.
Shargel L, Mutnick AH. Pharmacy review. Philadelphia: Lippincott Williams & Wilkins; 1989.
Reifman N. Certification review for pharmacy technicians. Los Angeles: Ark Pharmaceutical Consultants; 2005.
Dabir Siaghi AR. [Designing a modern drug delivery systems whith controlled-release speed (Persian)]. Razi. 2002; 8(13):33-51.
Clifton M. NEEMMC guidelines for tablet crushing and administration via enteral feeding tubes. Colchester: Colchester Hospital University NHS Foundation Trust; 2016.
Challapalli P, Gumudavelli P, Murty R. Formulation for sustained delivery. Menlo Park, California: Google Patents; 2005.
Reynolds JE. Martindale: The extra pharmacopoeia. London: The Pharmaceutical Press; 1982.
Smyth J. The NEWT Guidelines for administration of medication to patients with enteral feeding tubes or swallowing difficulties. Penrhosgarnedd, Bangor: Betsi Cadwaladr University Health Board; 2010.
Sherman DM, Clark JC, Lamer JU, White SA. Extended release formulation of venlafaxine hydrochloride. Menlo Park, California: Google Patents; 2001.
Reddy A, Norris DF, Momeni SS, Waldo B, Ruby JD. The PH of beverages in the United States. The Journal of the American Dental Association. 2016; 147(4):255-63. [DOI:10.1016/j.adaj.2015.10.019]
Guzman F. The psychopharmacology of bupropion: An illustrated overview. London: Pharmacy; 2018.
Hanssens Y, Woods D, Alsulaiti A, Adheir F, Al Meer N, Obaidan N. Improving oral medicine administration in patients with swallowing problems and feeding tubes. Annals of Pharmacotherapy. 2006; 40(12):2142-7. [DOI:10.1345/aph.1H342]
Koda Kimble MA. Koda-kimble and young’s applied therapeutics: the clinical use of drugs. Philadelphia: Lippincott Williams & Wilkins; 2012.
Hutchinson C, Lindon A, Chapman P. Covert medication guidance, covert administration for regulated care providers. Lancashire: East Lancashire Health Economy Medicines Management Board; 2018.
Cloyd JC, Kriel RL, Jones Saete CM, Ong BY, Jancik JT, Remmel RP. Comparison of sprinkle versus syrup formulations of valproate for bioavailability, tolerance, and preference. The Journal of Pediatrics. 1992; 120(4):634-8. [DOI:10.1016/S0022-3476(05)82496-5]
Haw C, Stubbs J. Covert administration of medication to older adults: a review of the literature and published studies. Journal of Psychiatric and Mental Health Nursing. 2010; 17(9):761-8. [DOI:10.1111/j.1365-2850.2010.01613.x] [PMID]
Coghill D. Optimizing treatment for ADHD. Nethergate, Dundee: University of Dundee; 2015.
Coupland JN, Hayes JE. Physical approaches to masking bitter taste: lessons from food and pharmaceuticals. Pharmaceutical Research. 2014; 31(11):2921-39. [DOI:10.1007/s11095-014-1480-6] [PMID] [PMCID]
Sohi H, Sultana Y, Khar RK. Taste masking technologies in oral pharmaceuticals: Recent developments and approaches. Drug Development and Industrial Pharmacy. 2004; 30(5):429-48. [DOI:10.1081/DDC-120037477]
Gala U, Chauhan H. Taste masking techniques in the pharmaceutical industry. American Pharmaceutical Review. 2014; 17(4):2014.
Wright D. Comment-broad spectrum: (Tablet crushing is a widespread practice but it is not safe and may not be legal). Pharmaceutical Journal. 2002; 269(7208):132-8.
O’Neil J. Controlling drug delivery for the application of extended or sustained-release drug products for parenteral administration [MSc. thesis]. Boston: Northeastern University; 2010.
Baxter K, Preston C. Stockley’s drug interactions. London: Pharmaceutical Press; 2010.
متن کامل: (47987 مشاهده)
مقدمه
دارودرمانی هسته اصلی درمان اختلالهای روانپزشکی است. داروهایی که در در روانپزشکی استفاده میشوند فقط در صورتی که بهدرستی مصرف شوند، میتوانند شدت بیماریهای روانی را کاهش دهند و به بهبود پیامدهای این اختلالها در بیماران منجر شوند [1]. یکی از مهمترین چالشها در بیماران روانپزشکی مخصوصاً بیمارانی که نسبت به بیماری خود بینش کافی ندارند، تبعیتنکردن از درمان است [3 ،2]. تبعیتنکردن از درمان، مانعی مهم دراثربخشی درمان است. بر اساس مطالعات، میزان تبعیت نسبی یا تبعیتنکردن از درمان، با درنظرگرفتن تمام اختلالهای روانپزشکی بسیار متغیر و حداقل20 تا 50 درصد است و این درصد در بیماران سایکوتیک حتی تا 70 الی80 درصد هم گزارش شده است [3].
بر اساس شدت اختلال روانپزشکی، قطع درمان حتی در بازه زمانی کوتاه چندروزه، میتواند به بستریشدن بیماران در بیمارستان منجر شود. همچنین افزایش استفاده از خدمات اورژانس روانپزشکی، بروز خشونت، بازداشت، عملکرد ضعیف اجتماعی و شغلی، تلاش برای خودکشی و کاهش کیفیت زندگی، دیگر پیامدهای ناشی از تبعیتکردن از درمان هستند. این موضوع موجب شده است مداخلاتی که بتوانند تبعیت از درمان را بهبود بخشند، اهمیت ویژهای در روانپزشکی پیدا کنند.
به نظر میرسد رویکرد یکجانبهنگر، در بهبود تبعیت از درمان در تمامی بیماران پاسخگو نیست و نیاز به طراحی روندهای بیمارمحور بیشازپیش احساس میشود. در این میان، آشنایی با علل تبعیتنکردن از درمان دارویی نقش بسزایی در تلاش برای رفع این مشکل دارد. نپذیرفتن بیماری و نیاز به درمان، سوءمصرف مواد، عوارض ناخواسته دارویی، اختلالهای شناختی، برقرارنکردن ارتباط درمانی مناسب بین پزشک معالج و بیمار، نبود حمایت خانواده/ جامعه، احساس ننگ، هزینه زیاد درمان و دسترسی به کادر درمانی روانپزشکی از مهمترین علل تبعیتنکردن از درمان دارویی هستند [4 ،1]. افزایش دانش بیماران در زمینه آشنایی با بیماریشان، مشارکت بیماران در تصمیمگیری برای داروهای تجویزی بر اساس عوارض جانبی یا فرمولاسیونهای ترجیحی، سادهسازی رژیمِ درمانی، آگاهکردن بیماران از عوارض ناخواسته داروییِ احتمالی قبل از آغاز درمان و مدیریت عوارض جانبی در دوره درمان از تأثیرگذارترین شیوههای افزایش تبعیت از درمان هستند [5].
در سالهای اخیر، با بهکارگیری روشهای دارورسانی نوین، اَشکال دارویی جدیدی از داروهای روانپزشکی وارد بازار دارویی شده است که استفاده از آنها میتواند به بهبود تبعیت از درمان در بیماران روانپزشکی کمک کند. در تعدادی از بیماران با وجود بهکارگیری اَشکال دارویی نوین، همچنان تبعیتنکردن از رژیم درمان دارویی وجود دارد. این امر موجب میشود تا کادر درمان یا خانواده بیمار اقدام به مخفیکردن داروها در غذا یا نوشیدنی بیماران کنند. در این روند بیمار از دریافت دارو آگاهی ندارد؛ این شیوه استفاده از دارو را رویکرد داروهای پنهانی مینامند [9-6]. اگرچه این رویکرد در بیماران روانپزشکی که نسبت به بیماری خود بینش کافی ندارند یا از خوردن قرص امتناع میکنند، درنهایت میتواند به بهبود پیامدهای درمانی منجر شود، با معایبی چون تقویت دیدگاه بیمار مبنی بر نبود بیماری و نیاز به درمان طولانی و ازدسترفتن اعتماد بیمار به پزشک و خانواده خود در صورت آگاهی بیمار از روند دریافت دارو همراه است. در برخی اوقات نیز ممکن است بیمار بدون اطلاع اعضای خانواده خود دیگر داروها یا ترکیبات غیرمجاز را مصرف کند که با داروهای پنهانی تداخل ایجاد کنند و دردسرساز شوند [10].
در منابع علمی اعم از کتابهای مرجع دارویی، برگه اطلاعات دارویی که شرکت سازنده چاپ کرده است و مطالعات منتشرشده، اطلاعات اندکی درباره مخفیکردن فراوردههای دارویی و قابلیت پودرشدن داروهای روانپزشکی و تأثیر آن بر اثربخشی داروها، چاپ شده است [12 ،11]. همچنین چنانچه بیمار به دنبال مصرف شکلی متفاوت از فرم عرضهشده به بازار دارویی، عارضه جانبی را تجربه کند کارخانه سازنده مسئولیتی در این زمینه ندارد. بنابراین، توصیه میشود هنگامی که مشکلاتی در مصرف اَشکال دارویی جامد وجود دارد، در صورت امکان، از اَشکال دارویی مایع یا فرمولاسیونهای بازشونده در دهان استفاده شود.
با وجود این، بیشتر داروهای روانپزشکی تنها به صورت قرص یا کپسول طراحی شدهاند و پودرکردن این داروها قبل از مصرف یکی از روشهای پذیرفتهشده در مصرف این دسته دارویی است. بنابراین، در صورت نیاز به هرگونه تغییر در فرمولاسیون دارویی، متفاوت از شکل داروییای که کارخانه سازنده ارائه کرده است باید درباره چگونگی نحوه مصرف داروی تجویزشده با داروساز مشاوره شود. این رویکرد نباید به صورت روتین برای بیمار انجام شود و تنها برای کنترل و پیشگیری از علائم درخور توجه بیمار برای مدت کوتاه ضروری است. بهترین روش برای قطع سریعتر داروهای پنهانی این است که نیاز به این داروها، حداقل ماهیانه از سوی ارائهکننده مراقبت به بیمار و هر سه ماه از سوی پزشک بررسی شود [8].
اصلیترین تغییری که در رویکرد استفاده از داروهای پنهانی در فرمولاسیون داروها ایجاد میشود، خردکردن و پودرکردن قرصها، بازکردن و خارجکردن محتویات کپسولها و حلکردن فرمولاسیونهای مختلف بازشونده در دهان یا ریختن پودر حاصل از شکل دارویی قبلی، در مایعات یا غذاهای سازگار است. برای داروهایی که قرار است در این روند استفاده شوند، علاوه بر آگاهی از اَشکال دارویی موجود، باید اطلاعاتی در زمینه محدودیتهای ذاتی مواد مؤثر دارویی مانند خصوصیات فیزیکوشیمیایی (رنگ، طعم و بو)، حلّالیت و سازگاری با مایعاتی که در آنها حل میشوند یا موادی که با آنها مخلوط میشود، فراهم شود تا از بروز تداخلاتی که به کاهش اثربخشی داروها منجر میشوند، جلوگیری شود. ضمن اینکه به منظور جلوگیری از تداخلات احتمالی نباید در یک زمان بیش از یک دارو به غذا یا نوشیدنی بیمار اضافه شود.
گرفتن رضایت آگاهانه از بیمار با مشکل روانی
رضایت آگاهانه در روانپزشکی اهمیت ویژهای دارد. برخی از بیماران مبتلا به اختلال روانی ممکن است ظرفیت تصمیمگیری در زمینه مراقبتهای بهداشت روان و درمان را نداشته باشند. در این دسته از بیماران ممکن است خودمختاری و ناتوانی در تصمیمگیری با تضعیف درمان بیمار همراه باشد. در چنین مواردی سرپرست قانونی بیمار، تصمیمگیرنده جایگزین میشود [13].
رویکرد داروهای پنهانی بههیچوجه به تخصص روانپزشکی محدود نیست، بلکه در پزشکی اطفال و پزشکی سالمندان نیز معمول است، از جمله در مصرف داروهای کنترلکننده فشار خون و دیابت در بیماران سالمندی که فراموشی دارند و همکاری مناسبی ندارند. با این حال، زمانی که این داروها در روانپزشکی استفاده میشود برخی دلایل اخلاقی و حقوقی بنیادین مطرح میشود، زیرا در بیماران دمانس، افراد بهوضوح ظرفیت کافی برای تصمیمگیری درباره درمان خود ندارند. بنابراین، داروهای پنهانی برای آنها اخلاقی و قانونی است، اما در گروه دوم، بیماران روانپزشکی اغلب ظرفیت دارند، ولی رضایت ندارند. درمان بدون اطلاع به بیماران در گروه اول، اغلب مانند دیگر شرایط پزشکی است که در آن بیماران بیهوش هستند یا دچار دیلریوم تبدار در بخشهای پزشکی هستند. درمان در این بیماران بر اساس قانون بدون رضایت مجاز است. جوامع حرفهای در بعضی از کشورها دستورالعملهایی را برای داروهای پنهانی تنظیم کردهاند، اما این فقط به ستینگ اول مربوط میشود [9].
در این مطالعه آموزشی سعی شده است در قسمت اول به اصول کلی در زمان استفاده داروهای روانپزشکی با رویکرد داروهای پنهانی و در قسمت دوم به طور اختصاصی به خصوصیات فیزیکوشیمیایی هر دسته از داروهای روانپزشکی پرداخته شود تا با حفظ خصوصیات فیزیکوشیمیایی ماده مؤثر، بیشترین پاسخ درمانی و کمترین عارضه جانبی را برای بیماران تحت درمان با رویکرد داروهای پنهانی به همراه داشته باشد.
فرمولاسیونهای خوراکی جامد
قرصهای خوراکی، یکی از مهمترین فرمولاسیونهای خوراکی جامد هستند که از فشردن پودرها و یا گرانولهای مختلف دارویی به همراه یا بدون مواد جانبی به وجود میآیند و انواع متفاوتی دارند. این قرصها میتوانند به صورت خطدار (متقاطع)، بدون خط و یا با روکش و بدون روکش باشند [15 ،14].
قرصهای فشردهشده قرصهای بدون پوششی هستند که از فشردن ساده مخلوط ماده مؤثر دارویی و مواد جانبی تهیه میشوند. این قرصها را بهراحتی میتوان خرد کرد و ممکن است به صورت خطدار یا بدون خط دردسترس باشند. از انواع قرصهای فشردهشده خطدار در روانپزشکی میتوان به قرص لیتیم کربنات 300 میلیگرم، ونلافاکسین 5/37 و 75 میلیگرم، کوئتیاپین 100 و 150 میلیگرم و کلونازپام 2 میلیگرم اشاره کرد [14].
قرصهای چندبار فشردهشده، قرصهای بدون پوششی هستند که معمولاً حاوی چند ماده مؤثر داروییاند که میتوانند به صورت دولایه مجزا از مخلوط ماده مؤثر دارویی و مواد جانبی، بر روی هم فشرده یا از قرارگرفتن یک قرص درون قرص دیگر تهیه شوند. ناسازگاری شیمیایی ترکیبات موجود در قرص، بازشدن دارو در چند مرحله و تمایز فراورده یک کارخانه داروسازی از فراوردههای مشابه، از مهمترین علل تولید این قرصها هستند. اغلب این اَشکال قابل خردکردن نیستند. از انواع قرصهای چندبار فشردهشده میتوان به قرص ترکیبی حاوی10 میلیگرم آمیتریپتیلین و 2 میلیگرم پرفنازین با نامهای تجاری مختلفی چون تریپتافن، تریاویل، اترافون و دواویل اشاره کرد [14].
در قرصها با روکش قندی، پس از فشردهشدن مخلوط ماده مؤثر دارویی و مواد جانبی و تشکیل هسته مرکزی قرص، قرص را با شربت قندی روکش میدهند. این موضوع موجب میشود طعم و بوی ماده مؤثر دارویی حس نشود و در مقابل نور و رطوبت به طور نسبی محافظت شود. این قرصها فاقد خط هستند. با خردکردن قرصهای با روکش قندی، رهاسازی دارو تغییر نمییابد، ولی ممکن است طعم نامطلوبی هنگام مصرف ایجاد شود. از انواع قرصهای با روکش قندی میتوان به قرص تریفلوپرازین از کیمیدارو اشاره کرد [14].
در قرصهای با روکش لایه نازک، پس از فشردهشدن مخلوط ماده مؤثر دارویی و مواد جانبی و تشکیل هسته مرکزی قرص، یک لایه نازک پلیمری، روی هسته مرکزی کشیده میشود. بیشترین نوع قرصهای موجود در بازار دارویی دنیا را این دسته از قرصها تشکیل میدهند و مزایای آنها همانند قرصهای با روکش قندی است. از انواع قرصهای با روکش لایه نازک میتوان به قرصهای الانزاپین، سرترالین و ریسپریدون اشاره کرد [16].
در قرصهایی که روکش رودهای دارند، روکش قرص در pH اسیدی نامحلول و در pH قلیایی محلول است که موجب میشود این قرصها در روده باز شوند. معمولاً داروهایی که با اسید معده تخریب میشوند یا داروهایی که روی مخاط معده اثر تحریکی دارند یا نیاز به تأخیر در شروع اثر دارو وجود دارد، بدین شکل تهیه میشوند. همچنین با توجه به تفاوت pH در نقاط مختلف روده میتوان دارو را به گونهای طراحی کرد که در قسمت معینی از روده باز شود و اثر درمانی خود را اعمال کند. اگر با خردکردن قرصهای روکش رودهای دارند، رهاسازی دارو تغییر یابد یا آسیب به مخاط معده وارد شود، باید از خردکردن آنها خودداری شود، اما هنگامی که هدف از روکش رودهای، محافظت از دارو در برابر تخریب با اسید معده باشد، گاهی مخلوطکردن پودر حاصل از خردکردن دارو در محلول 4/8 درصد از بیکربنات سدیم میتواند کمککننده باشد. از انواع قرصهای با روکش رودهای میتوان قرص والپروات سدیم 200 میلیگرم را نام برد [17 ،14].
قرصهای زیرزبانی، پس از قرارگیری زیر زبان بهتدریج در بزاق حل شده و ماده مؤثر مستقیماً از راه مخاط دهان جذب میشود. این شکل دارویی معمولاً برای داروهایی با اثر ناپایدار در برابر اسید معده، جذب خوراکی اندک یا متابولیسم گذر اول کبدی بالا به کار میرود. از آنجایی که در اکثر موارد خردکردن قرصهای زیرزبانی با تغییر اثربخشی آنها همراه است، بهتر است از خردکردن آنها خودداری شود. از انواع قرصهای زیرزبانی میتوان به قرصهای بوپرنورفین 2 میلیگرم و ملاتونین 3 میلیگرم اشاره کرد؛ گفتنی است قرص ملاتونین موجود در بازار دارویی ایران، به دو صورت قرص ساده 3 میلیگرم و قرص زیرزبانی 3 میلیگرم وجود دارد [16 ،15].
قرصهای جویدنی قرصهایی هستند که باید قبل از بلع جویده شوند. استفاده از این فرمولاسیون برای ماده مؤثر دارویی که بو و طعم ناخوشایندی دارد، امکانپذیر نیست. از این نوع فرمولاسیون معمولاً برای تهیه داروهایی که حتماً باید در معده یا هنگام ورود به روده کاملاً باز شده باشد، استفاده میشود. از انواع قرصهای جویدنی میتوان قرص متیل فنیدیت 5/2، 5 و 10 میلیگرم با نام تجاری متیلین را نام برد که در بازار دارویی ایران موجود نیست [16].
در قرصهای جوشان از اسید تارتریک، اسید سیتریک و بیکربنات سدیم استفاده میشود که پس از مجاورت با آب، گاز دیاکسیدکربن آزاد میکنند. گاز دیاکسیدکربن آزادشده، علاوه بر متلاشیکردن قرص سبب ایجاد طعم مطلوب در فراورده میشود. داروهایی را که در محیط مایع ناپایدارند و نیاز به محلولبودن هنگام مصرف دارند، میتوان به این صورت تهیه کرد. به جای خردکردن این قرصها بهتر است آنها را در مقدار کافی از آب حل کرد [14].
فرمولاسیونهای دارویی با رهش کنترلشده
اغلب فراوردههای دارویی خوراکی، به گونهای طراحی میشوند که ماده مؤثر دارویی بلافاصله بعد از مصرف برای جذب از مخاط دستگاه گوارش آزاد شود. معمولاً در صورتی که جذب دارو از دستگاه گوارش به صورت کامل انجام شود، غلظت پلاسمایی دارو با گذر زمان، با توجه به پروفایل فارماکوکینتیکی دارو، کاهش مییابد و این امر موجب کاهش اثرات درمانی دارو میشود. برای حفظ اثرات درمانی دلخواه دارو، باید قبل از رسیدن به این حالت، دوز بعدی دارو مصرف شود. در سالهای اخیر، فراوردههای دارویی با رهاسازیِ تغییریافته مختلفی برای کنترل سرعت یا زمان آزادسازی داروها طراحی شدهاند [16 ،14]. انواع مختلف فراوردهها با رهاسازی تغییریافته عبارتند از: فراورده دارویی با رهاسازی پیوسته که حداقل به کاهش دفعات مصرف دارو به نصف منجر میشود و شامل فراوردههای با رهاسازی کنترلشده، طولکشیده و طولانیاثر هستند. نوعی فراورده دارویی رهاسازی تأخیری دارند که به آزادسازی قسمتی یا تمام دارو، در یک بازه زمانی مشخص بعد از مصرف آن منجر میشود. فراوردههای دارویی با روکش رودهای یکی از معمولترین انواع فراوردههای دارویی با رهاسازی تأخیری هستند [14].
یکی از سامانههای مفید و کارآمد در زمینه آزادسازی یکنواخت و طولانیمدت داروهای خوراکی، سامانه پمپ اسموتیک است که میتواند سطح یکنواختی از دارو را در مدتزمان نسبتاً طولانی 24 ساعت ایجاد کند. استفاده از این سامانه دارورسانی میتواند برای برخی از داروها، مخصوصاً داروهای با نیمه عمر بیولوژیکی کوتاه که نیازمند مصرف مکرر در شبانهروز هستند، مفید واقع شود و تعداد دفعات مصرف دارو در شبانهروز را به یک نوبت کاهش دهد. سامانه پمپ اسموتیک کلاسیک شامل یک هسته مرکزی حاوی دارو است که با یک غشای نیمهتراوا پوشش داده میشود. با استفاده از لیزر و متههایی روی این غشا سوراخی ظریف به قطر تقریبی 200 تا 800 میکرومتر تعبیه میشود. آب از طریق غشای نیمهتراوا به داخل سامانه وارد میشود و دارو را حل میکند. ورود آب به داخل سامانه باعث افزایش فشار اسمزی داخل میشود و درنتیجه داروی حلشده از طریق سوراخ تعبیهشده در غشای خارجی با سرعت یکنواخت خارج میشود [18]. از جمله داروهایی که به این ترتیب تهیه شدهاند فراورده دارویی پیوستهرهش متیلفنیدات با نام تجاری ماتورید است که در بازار دارویی ایران نیز قرصهای 18، 36 و 54 میلیگرم آن موجود است.
معمولاً خردکردن داروها با فرمولاسیونهایی که آزادسازی دارو در آنها تغییر یافته است، به ازبینرفتن این خصوصیت منجر میشود و نباید صورت پذیرد، اما گاهی اوقات برخی از این فرمولاسیونهای دارویی نیز خطدار هستند. وجود خط در این فرمولاسیونها، فقط برای سهولت در تقسیم با حفظ خصوصیت رهاسازی تغییریافته است. خردکردن قرصها با رهاسازی تغییریافته باعث تغییر در فرمولاسیون فراورده، رهاسازی سریع دارو و ایجاد پیک غلظت خونی میشود و میتواند خطر مسمومیت و بروز عوارض جانبی را افزایش دهد. بهتر است به جای خردکردن فراورده دارویی با رهاسازی تغییریافته از همان فراورده دارویی با رهاسازی سریع استفاده شود. در زمان تبدیل فرمولاسیون با رهاسازی سریع به فرمولاسیون آهستهرهش و یا برعکس در یک دارو، توجه به این نکته ضروری است که میزان و فاصله مصرف در فرمولاسیونهای مختلف یک دارو با آزادسازی متفاوت، معادل نیست و لازم است در ابتدای جایگزینی هر کدام از فرمولاسیونها در ابتدای درمان پایشهای منظم برای تأیید اثربخشی و جلوگیری از بروز عوارض جانبی انجام شود [19].
از فراوردههای دارویی آهستهرهش خطدار میتوان قرص کاربامازپین 200 و 400 میلیگرم با نام تجاری تگرتول از نوارتیس و قرص دپاکین کرونو500 میلیگرم از سانوفی (هر قرص 500 میلیگرمی آهستهرهش، حاوی ترکیبی از 333 میلیگرم سدیم والپروات و 145 میلیگرم والپروئیک اسید) و از فراوردههای آهستهرهش بدون خط میتوان بوپروپیون 150 میلیگرم با نام تجاری ولبان ایآر از داروسازی دکتر عبیدی و کوئتیاپین 150، 200 و 300 میلیگرم با نام تجاری کتیپین ایکسآر از اوست دارو بهبود را در بازار دارویی ایران نام برد.
کپسولها
یکی دیگر از فرمولاسیونهای خوراکی جامد، کپسولها هستند. در این شکل دارویی، ماده مؤثر دارویی عمدتاً در پوششی حلشدنی قرار میگیرد. مزیت فرمولاسیونهای دارویی با شکل کپسول، جلوگیری از آسیب ماده مؤثر دارویی به مخاط دستگاه گوارش فوقانی، تخریب دارو با اسید معده و کاهش اثربخشی آن است. بر حسب نوع ساخت، کپسولها به دو نوع سخت و نرم تقسیم میشوند. کپسولهای سخت را میتوان از مواد پودری جامد، مواد نیمهجامد یا مواد مایع پُر کرد، در حالی که کپسولهای نرم از مواد مایع یا مواد نیمهمایع پر میشوند. ژلاتین پوسته کپسولها در مجاورت با آب و بزاق نرم میشود و به همین دلیل بلع آنها آسانتر از قرصهاست. همچنین در مقایسه با قرص، ماده مؤثر بیشتری را میتوان در کپسول جای داد. پوشاندن بو و طعم ماده مؤثر دارویی از دیگر مزایای استفاده از فرمولاسیون کپسول است. از انواع کپسول سخت میتوان به کپسول فلوکستین و از انواع کپسول نرم میتوان به پرل ویتامین D اشاره کرد [14].
برخی از کپسولها برای رهاسازی تغییریافته دارو طراحی شدهاند. در این شکل دارویی، گرانولهای حاوی ماده دارویی در پوششی قرار میگیرند که رهش دارو را کنترل میکند. از انواع کپسولهای با رهاسازی تغییریافته، میتوان کپسول دولکستین با نام تجاری لوکستا از داروسازی دکتر عبیدی یا کپسولهای ونلافاکسین با اسامی تجاری ونابید، دپریلکس و آلوینتارا نام برد. کپسولهای دولکستین حاوی گرانول با روکش رودهای هستند که با تأخیر در روده باز میشوند و کپسولهای ونلافاکسین حاوی گرانول با طراحی آهستهرهش هستند که موجب آزادشدن کنترلشده دارو در مدتزمان طولانیتر همراه با عوارض جانبی وابسته به دوز کمتر در مقایسه با فرمولاسیون معمول آن میشود [20].
بررسی قابلیت پودرشدن گروههای دارویی رایج مورداستفاده در روانپزشکی
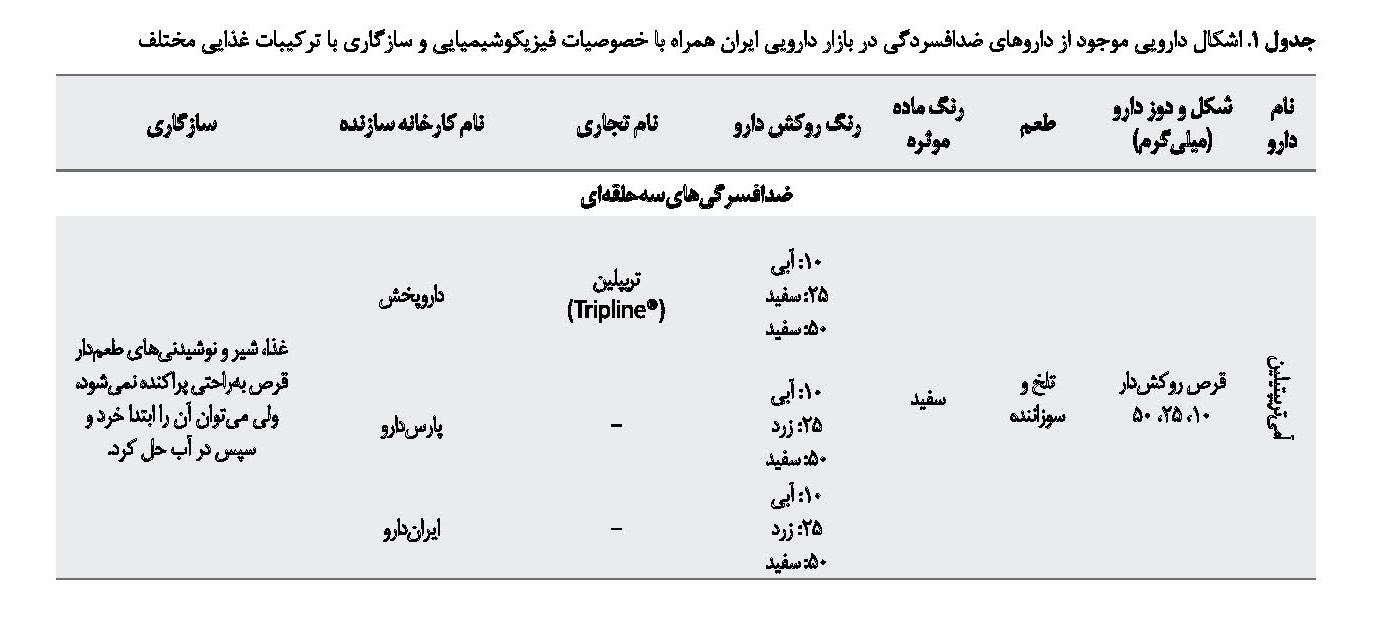
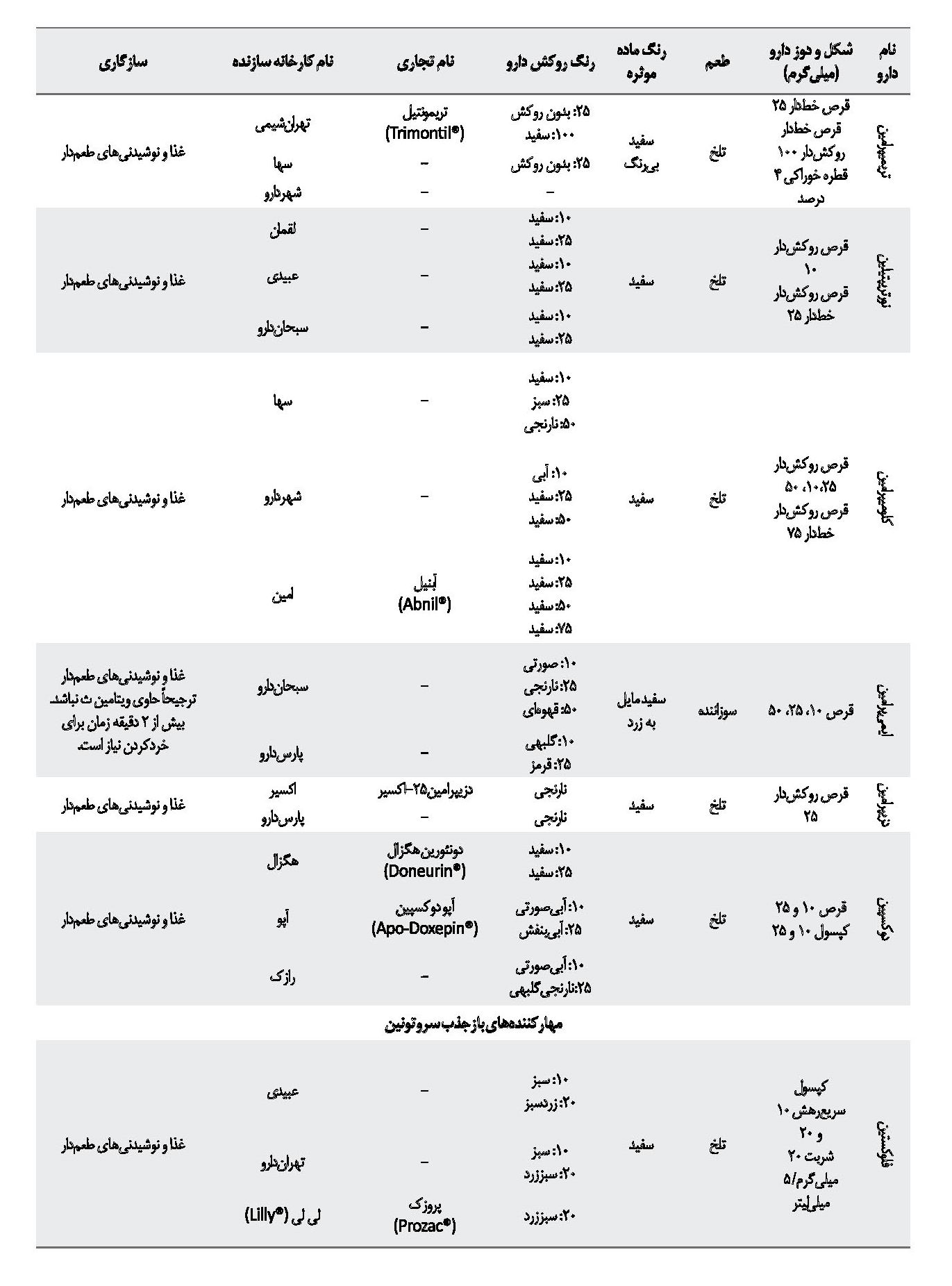
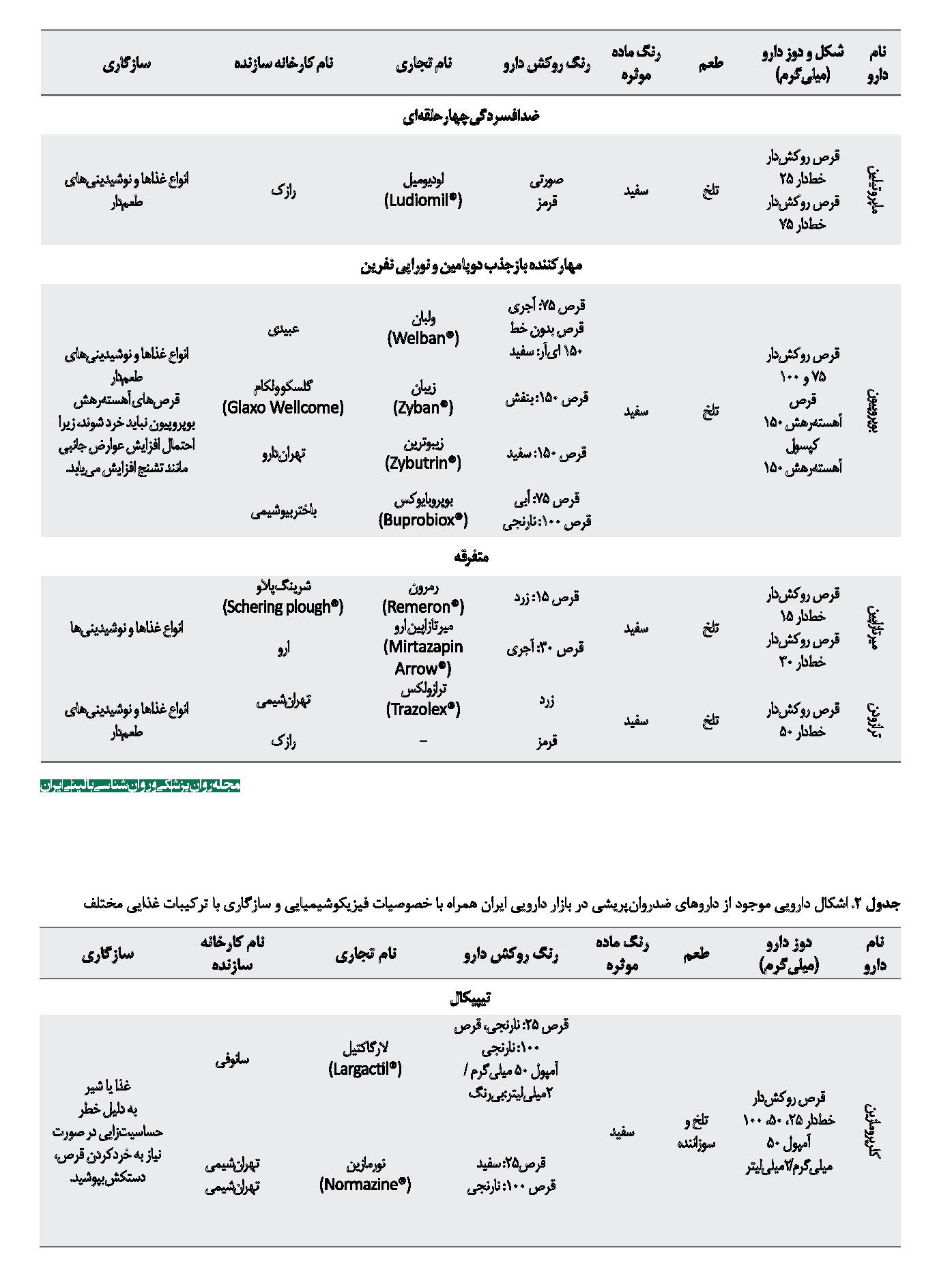
با توجه به موارد ذکرشده، از بررسی منابع (کتابهای مرجع دارویی، برگه اطلاعات دارویی که شرکت سازنده چاپ کرده و مطالعات منتشرشده) میتوان نتیجه گرفت در میان داروهای ضدافسردگی، دسته ضدافسردگیهای سهحلقهای، داروهای آمیتریپتیلین، نورتریپتیلین، دزیپرامین، کلومیپرامین و دوکسپین هنگام خردشدن به پودری سفیدرنگ تبدیل میشوند و طعم تلخی دارند. داروی ایمیپرامین هنگام خردشدن به پودری سفیدرنگ متمایل به زرد تبدیل میشود و طعمی سوزاننده دارد. به دنبال مصرف پودر یا جویدن قرصهای این دسته احساس بیحسی در دهان ایجاد میشود. تمامی این داروها قابلیت مخلوطشدن با غذا و نوشیدنیهای طعمدار را دارند [21 ،19 ،15 ،14].
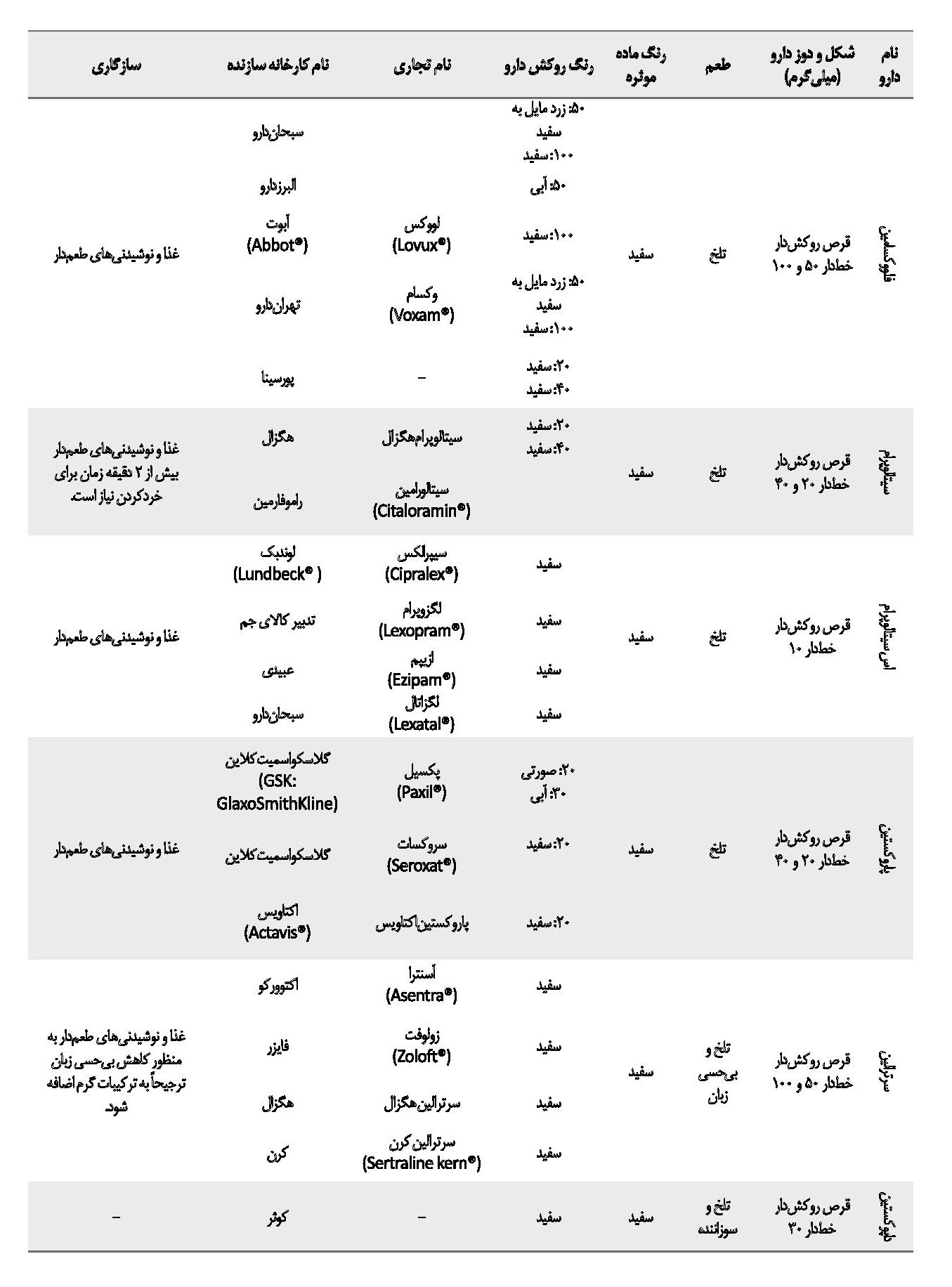
در دسته مهارکنندههای اختصاصی بازجذب سروتونین، داروهای سیتالوپرام، اسسیتالوپرام، فلووکسامین و پاروکستین و سرترالین، هنگام خردشدن به پودری سفیدرنگ تبدیل میشوند که میتوانند با غذا و نوشیدنیهای مختلف مخلوط شوند. از بازکردن کپسول فلوکستین، پودری سفیدرنگ با طعم تلخ حاصل میشود که قابلیت مخلوطشدن با غذا و نوشیدنیهای طعمدار را دارد. قرصهای سرترالین را میتوان خرد و با غذا مخلوط کرد، اما طعم تلخ و اثر بیحسی بر روی زبان دارند که ممکن است برای بیمار پذیرفتنی نباشد. توصیه میشود به منظور کاهش بیحسی زبان، دارو در ترکیبات گرم پنهان شود. یکی از راهکارهای دیگر، تغییر دارو به دیگر ترکیبات مهارکننده بازجذب سروتونین است که به صورت فرمولاسیون مایع دردسترس هستند، مانند فلوکستین و پاروکستین [22].
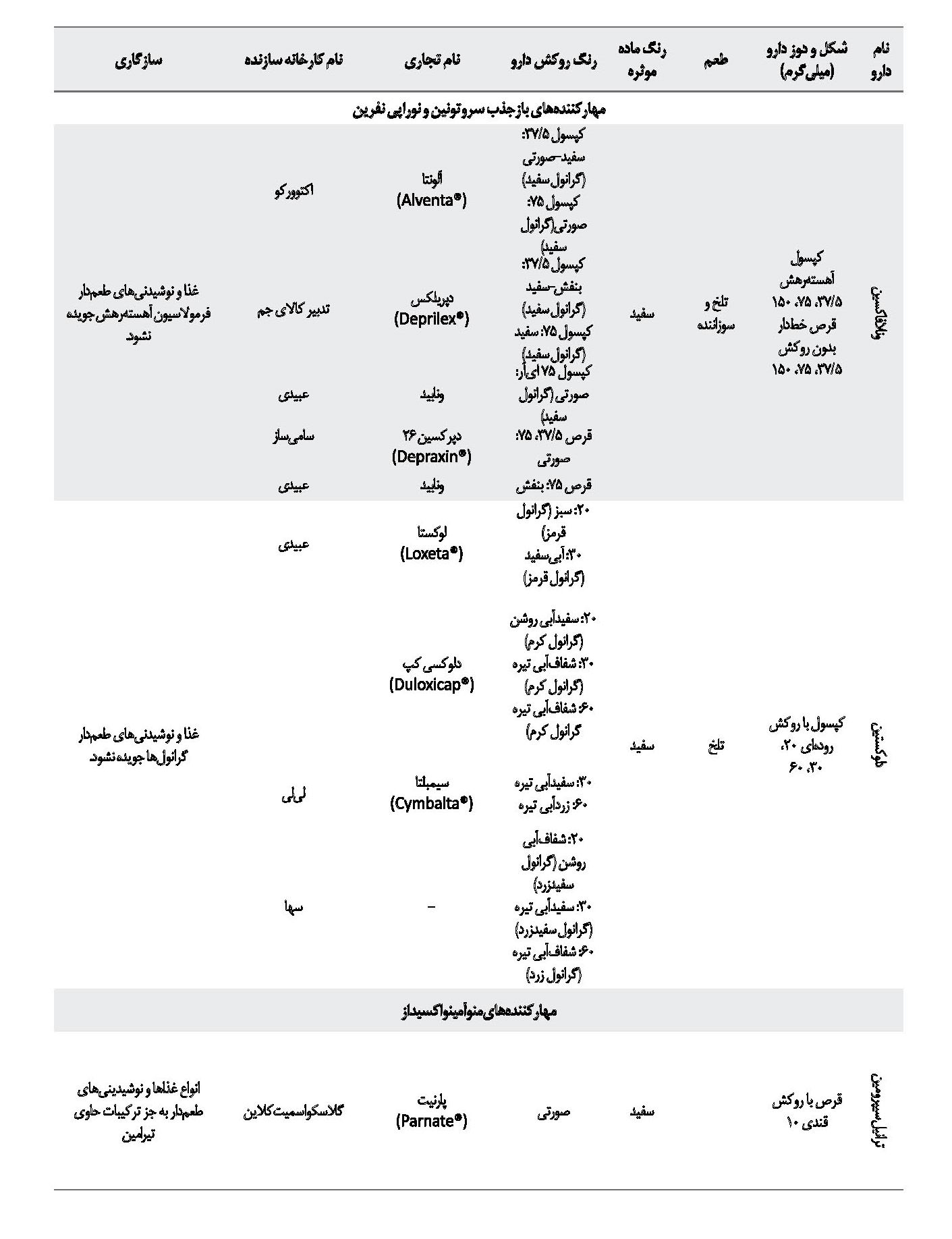
در دسته مهارکنندههای اختصاصی بازجذب سروتونین و نوراپینفرین، داروهای ونلافاکسین و دولکستین را میتوان نام برد. قرص ونلافاکسین فرمولاسیون با رهش سریع دارد و پس از خردشدن به پودری سفیدرنگ با طعمی تلخ و سوزاننده تبدیل میشود، که میتوان آن را با غذا و نوشیدنیهای طعمدار مخلوط کرد. در مقابل کپسول ونلافاکسین فرمولاسیون با با رهاسازی تغییریافته پیوسته دارد. گرانولهای موجود در کپسول را باید در ترکیبی با بلع آسان مانند پوره سیب، فرنی، ماست یا بستنی مخلوط کرد و بلافاصله پس از ترکیب بدون جویدن، بلعید. کپسول دولکستین نیز حاوی گرانولهایی با روکش رودهای است و نباید جویده شود، بلکه همانند کپسول ونلافاکسین باید در یک ترکیب با بلع آسان مخلوط و بلافاصله پس از ترکیب بدون جویدن مصرف شود. با توجه به روکش رودهای گرانولهای کپسول دولکستین، این کپسول باید با غذاهای قلیایی با بلع آسان مانند فراوردههای لبنی یا آب سبزیجات و میوههای قلیایی (جدول شماره 1) مخلوط و سپس بلعیده شود [24 ،23 ،20 ،19].
دارودرمانی هسته اصلی درمان اختلالهای روانپزشکی است. داروهایی که در در روانپزشکی استفاده میشوند فقط در صورتی که بهدرستی مصرف شوند، میتوانند شدت بیماریهای روانی را کاهش دهند و به بهبود پیامدهای این اختلالها در بیماران منجر شوند [1]. یکی از مهمترین چالشها در بیماران روانپزشکی مخصوصاً بیمارانی که نسبت به بیماری خود بینش کافی ندارند، تبعیتنکردن از درمان است [3 ،2]. تبعیتنکردن از درمان، مانعی مهم دراثربخشی درمان است. بر اساس مطالعات، میزان تبعیت نسبی یا تبعیتنکردن از درمان، با درنظرگرفتن تمام اختلالهای روانپزشکی بسیار متغیر و حداقل20 تا 50 درصد است و این درصد در بیماران سایکوتیک حتی تا 70 الی80 درصد هم گزارش شده است [3].
بر اساس شدت اختلال روانپزشکی، قطع درمان حتی در بازه زمانی کوتاه چندروزه، میتواند به بستریشدن بیماران در بیمارستان منجر شود. همچنین افزایش استفاده از خدمات اورژانس روانپزشکی، بروز خشونت، بازداشت، عملکرد ضعیف اجتماعی و شغلی، تلاش برای خودکشی و کاهش کیفیت زندگی، دیگر پیامدهای ناشی از تبعیتکردن از درمان هستند. این موضوع موجب شده است مداخلاتی که بتوانند تبعیت از درمان را بهبود بخشند، اهمیت ویژهای در روانپزشکی پیدا کنند.
به نظر میرسد رویکرد یکجانبهنگر، در بهبود تبعیت از درمان در تمامی بیماران پاسخگو نیست و نیاز به طراحی روندهای بیمارمحور بیشازپیش احساس میشود. در این میان، آشنایی با علل تبعیتنکردن از درمان دارویی نقش بسزایی در تلاش برای رفع این مشکل دارد. نپذیرفتن بیماری و نیاز به درمان، سوءمصرف مواد، عوارض ناخواسته دارویی، اختلالهای شناختی، برقرارنکردن ارتباط درمانی مناسب بین پزشک معالج و بیمار، نبود حمایت خانواده/ جامعه، احساس ننگ، هزینه زیاد درمان و دسترسی به کادر درمانی روانپزشکی از مهمترین علل تبعیتنکردن از درمان دارویی هستند [4 ،1]. افزایش دانش بیماران در زمینه آشنایی با بیماریشان، مشارکت بیماران در تصمیمگیری برای داروهای تجویزی بر اساس عوارض جانبی یا فرمولاسیونهای ترجیحی، سادهسازی رژیمِ درمانی، آگاهکردن بیماران از عوارض ناخواسته داروییِ احتمالی قبل از آغاز درمان و مدیریت عوارض جانبی در دوره درمان از تأثیرگذارترین شیوههای افزایش تبعیت از درمان هستند [5].
در سالهای اخیر، با بهکارگیری روشهای دارورسانی نوین، اَشکال دارویی جدیدی از داروهای روانپزشکی وارد بازار دارویی شده است که استفاده از آنها میتواند به بهبود تبعیت از درمان در بیماران روانپزشکی کمک کند. در تعدادی از بیماران با وجود بهکارگیری اَشکال دارویی نوین، همچنان تبعیتنکردن از رژیم درمان دارویی وجود دارد. این امر موجب میشود تا کادر درمان یا خانواده بیمار اقدام به مخفیکردن داروها در غذا یا نوشیدنی بیماران کنند. در این روند بیمار از دریافت دارو آگاهی ندارد؛ این شیوه استفاده از دارو را رویکرد داروهای پنهانی مینامند [9-6]. اگرچه این رویکرد در بیماران روانپزشکی که نسبت به بیماری خود بینش کافی ندارند یا از خوردن قرص امتناع میکنند، درنهایت میتواند به بهبود پیامدهای درمانی منجر شود، با معایبی چون تقویت دیدگاه بیمار مبنی بر نبود بیماری و نیاز به درمان طولانی و ازدسترفتن اعتماد بیمار به پزشک و خانواده خود در صورت آگاهی بیمار از روند دریافت دارو همراه است. در برخی اوقات نیز ممکن است بیمار بدون اطلاع اعضای خانواده خود دیگر داروها یا ترکیبات غیرمجاز را مصرف کند که با داروهای پنهانی تداخل ایجاد کنند و دردسرساز شوند [10].
در منابع علمی اعم از کتابهای مرجع دارویی، برگه اطلاعات دارویی که شرکت سازنده چاپ کرده است و مطالعات منتشرشده، اطلاعات اندکی درباره مخفیکردن فراوردههای دارویی و قابلیت پودرشدن داروهای روانپزشکی و تأثیر آن بر اثربخشی داروها، چاپ شده است [12 ،11]. همچنین چنانچه بیمار به دنبال مصرف شکلی متفاوت از فرم عرضهشده به بازار دارویی، عارضه جانبی را تجربه کند کارخانه سازنده مسئولیتی در این زمینه ندارد. بنابراین، توصیه میشود هنگامی که مشکلاتی در مصرف اَشکال دارویی جامد وجود دارد، در صورت امکان، از اَشکال دارویی مایع یا فرمولاسیونهای بازشونده در دهان استفاده شود.
با وجود این، بیشتر داروهای روانپزشکی تنها به صورت قرص یا کپسول طراحی شدهاند و پودرکردن این داروها قبل از مصرف یکی از روشهای پذیرفتهشده در مصرف این دسته دارویی است. بنابراین، در صورت نیاز به هرگونه تغییر در فرمولاسیون دارویی، متفاوت از شکل داروییای که کارخانه سازنده ارائه کرده است باید درباره چگونگی نحوه مصرف داروی تجویزشده با داروساز مشاوره شود. این رویکرد نباید به صورت روتین برای بیمار انجام شود و تنها برای کنترل و پیشگیری از علائم درخور توجه بیمار برای مدت کوتاه ضروری است. بهترین روش برای قطع سریعتر داروهای پنهانی این است که نیاز به این داروها، حداقل ماهیانه از سوی ارائهکننده مراقبت به بیمار و هر سه ماه از سوی پزشک بررسی شود [8].
اصلیترین تغییری که در رویکرد استفاده از داروهای پنهانی در فرمولاسیون داروها ایجاد میشود، خردکردن و پودرکردن قرصها، بازکردن و خارجکردن محتویات کپسولها و حلکردن فرمولاسیونهای مختلف بازشونده در دهان یا ریختن پودر حاصل از شکل دارویی قبلی، در مایعات یا غذاهای سازگار است. برای داروهایی که قرار است در این روند استفاده شوند، علاوه بر آگاهی از اَشکال دارویی موجود، باید اطلاعاتی در زمینه محدودیتهای ذاتی مواد مؤثر دارویی مانند خصوصیات فیزیکوشیمیایی (رنگ، طعم و بو)، حلّالیت و سازگاری با مایعاتی که در آنها حل میشوند یا موادی که با آنها مخلوط میشود، فراهم شود تا از بروز تداخلاتی که به کاهش اثربخشی داروها منجر میشوند، جلوگیری شود. ضمن اینکه به منظور جلوگیری از تداخلات احتمالی نباید در یک زمان بیش از یک دارو به غذا یا نوشیدنی بیمار اضافه شود.
گرفتن رضایت آگاهانه از بیمار با مشکل روانی
رضایت آگاهانه در روانپزشکی اهمیت ویژهای دارد. برخی از بیماران مبتلا به اختلال روانی ممکن است ظرفیت تصمیمگیری در زمینه مراقبتهای بهداشت روان و درمان را نداشته باشند. در این دسته از بیماران ممکن است خودمختاری و ناتوانی در تصمیمگیری با تضعیف درمان بیمار همراه باشد. در چنین مواردی سرپرست قانونی بیمار، تصمیمگیرنده جایگزین میشود [13].
رویکرد داروهای پنهانی بههیچوجه به تخصص روانپزشکی محدود نیست، بلکه در پزشکی اطفال و پزشکی سالمندان نیز معمول است، از جمله در مصرف داروهای کنترلکننده فشار خون و دیابت در بیماران سالمندی که فراموشی دارند و همکاری مناسبی ندارند. با این حال، زمانی که این داروها در روانپزشکی استفاده میشود برخی دلایل اخلاقی و حقوقی بنیادین مطرح میشود، زیرا در بیماران دمانس، افراد بهوضوح ظرفیت کافی برای تصمیمگیری درباره درمان خود ندارند. بنابراین، داروهای پنهانی برای آنها اخلاقی و قانونی است، اما در گروه دوم، بیماران روانپزشکی اغلب ظرفیت دارند، ولی رضایت ندارند. درمان بدون اطلاع به بیماران در گروه اول، اغلب مانند دیگر شرایط پزشکی است که در آن بیماران بیهوش هستند یا دچار دیلریوم تبدار در بخشهای پزشکی هستند. درمان در این بیماران بر اساس قانون بدون رضایت مجاز است. جوامع حرفهای در بعضی از کشورها دستورالعملهایی را برای داروهای پنهانی تنظیم کردهاند، اما این فقط به ستینگ اول مربوط میشود [9].
در این مطالعه آموزشی سعی شده است در قسمت اول به اصول کلی در زمان استفاده داروهای روانپزشکی با رویکرد داروهای پنهانی و در قسمت دوم به طور اختصاصی به خصوصیات فیزیکوشیمیایی هر دسته از داروهای روانپزشکی پرداخته شود تا با حفظ خصوصیات فیزیکوشیمیایی ماده مؤثر، بیشترین پاسخ درمانی و کمترین عارضه جانبی را برای بیماران تحت درمان با رویکرد داروهای پنهانی به همراه داشته باشد.
فرمولاسیونهای خوراکی جامد
قرصهای خوراکی، یکی از مهمترین فرمولاسیونهای خوراکی جامد هستند که از فشردن پودرها و یا گرانولهای مختلف دارویی به همراه یا بدون مواد جانبی به وجود میآیند و انواع متفاوتی دارند. این قرصها میتوانند به صورت خطدار (متقاطع)، بدون خط و یا با روکش و بدون روکش باشند [15 ،14].
قرصهای فشردهشده قرصهای بدون پوششی هستند که از فشردن ساده مخلوط ماده مؤثر دارویی و مواد جانبی تهیه میشوند. این قرصها را بهراحتی میتوان خرد کرد و ممکن است به صورت خطدار یا بدون خط دردسترس باشند. از انواع قرصهای فشردهشده خطدار در روانپزشکی میتوان به قرص لیتیم کربنات 300 میلیگرم، ونلافاکسین 5/37 و 75 میلیگرم، کوئتیاپین 100 و 150 میلیگرم و کلونازپام 2 میلیگرم اشاره کرد [14].
قرصهای چندبار فشردهشده، قرصهای بدون پوششی هستند که معمولاً حاوی چند ماده مؤثر داروییاند که میتوانند به صورت دولایه مجزا از مخلوط ماده مؤثر دارویی و مواد جانبی، بر روی هم فشرده یا از قرارگرفتن یک قرص درون قرص دیگر تهیه شوند. ناسازگاری شیمیایی ترکیبات موجود در قرص، بازشدن دارو در چند مرحله و تمایز فراورده یک کارخانه داروسازی از فراوردههای مشابه، از مهمترین علل تولید این قرصها هستند. اغلب این اَشکال قابل خردکردن نیستند. از انواع قرصهای چندبار فشردهشده میتوان به قرص ترکیبی حاوی10 میلیگرم آمیتریپتیلین و 2 میلیگرم پرفنازین با نامهای تجاری مختلفی چون تریپتافن، تریاویل، اترافون و دواویل اشاره کرد [14].
در قرصها با روکش قندی، پس از فشردهشدن مخلوط ماده مؤثر دارویی و مواد جانبی و تشکیل هسته مرکزی قرص، قرص را با شربت قندی روکش میدهند. این موضوع موجب میشود طعم و بوی ماده مؤثر دارویی حس نشود و در مقابل نور و رطوبت به طور نسبی محافظت شود. این قرصها فاقد خط هستند. با خردکردن قرصهای با روکش قندی، رهاسازی دارو تغییر نمییابد، ولی ممکن است طعم نامطلوبی هنگام مصرف ایجاد شود. از انواع قرصهای با روکش قندی میتوان به قرص تریفلوپرازین از کیمیدارو اشاره کرد [14].
در قرصهای با روکش لایه نازک، پس از فشردهشدن مخلوط ماده مؤثر دارویی و مواد جانبی و تشکیل هسته مرکزی قرص، یک لایه نازک پلیمری، روی هسته مرکزی کشیده میشود. بیشترین نوع قرصهای موجود در بازار دارویی دنیا را این دسته از قرصها تشکیل میدهند و مزایای آنها همانند قرصهای با روکش قندی است. از انواع قرصهای با روکش لایه نازک میتوان به قرصهای الانزاپین، سرترالین و ریسپریدون اشاره کرد [16].
در قرصهایی که روکش رودهای دارند، روکش قرص در pH اسیدی نامحلول و در pH قلیایی محلول است که موجب میشود این قرصها در روده باز شوند. معمولاً داروهایی که با اسید معده تخریب میشوند یا داروهایی که روی مخاط معده اثر تحریکی دارند یا نیاز به تأخیر در شروع اثر دارو وجود دارد، بدین شکل تهیه میشوند. همچنین با توجه به تفاوت pH در نقاط مختلف روده میتوان دارو را به گونهای طراحی کرد که در قسمت معینی از روده باز شود و اثر درمانی خود را اعمال کند. اگر با خردکردن قرصهای روکش رودهای دارند، رهاسازی دارو تغییر یابد یا آسیب به مخاط معده وارد شود، باید از خردکردن آنها خودداری شود، اما هنگامی که هدف از روکش رودهای، محافظت از دارو در برابر تخریب با اسید معده باشد، گاهی مخلوطکردن پودر حاصل از خردکردن دارو در محلول 4/8 درصد از بیکربنات سدیم میتواند کمککننده باشد. از انواع قرصهای با روکش رودهای میتوان قرص والپروات سدیم 200 میلیگرم را نام برد [17 ،14].
قرصهای زیرزبانی، پس از قرارگیری زیر زبان بهتدریج در بزاق حل شده و ماده مؤثر مستقیماً از راه مخاط دهان جذب میشود. این شکل دارویی معمولاً برای داروهایی با اثر ناپایدار در برابر اسید معده، جذب خوراکی اندک یا متابولیسم گذر اول کبدی بالا به کار میرود. از آنجایی که در اکثر موارد خردکردن قرصهای زیرزبانی با تغییر اثربخشی آنها همراه است، بهتر است از خردکردن آنها خودداری شود. از انواع قرصهای زیرزبانی میتوان به قرصهای بوپرنورفین 2 میلیگرم و ملاتونین 3 میلیگرم اشاره کرد؛ گفتنی است قرص ملاتونین موجود در بازار دارویی ایران، به دو صورت قرص ساده 3 میلیگرم و قرص زیرزبانی 3 میلیگرم وجود دارد [16 ،15].
قرصهای جویدنی قرصهایی هستند که باید قبل از بلع جویده شوند. استفاده از این فرمولاسیون برای ماده مؤثر دارویی که بو و طعم ناخوشایندی دارد، امکانپذیر نیست. از این نوع فرمولاسیون معمولاً برای تهیه داروهایی که حتماً باید در معده یا هنگام ورود به روده کاملاً باز شده باشد، استفاده میشود. از انواع قرصهای جویدنی میتوان قرص متیل فنیدیت 5/2، 5 و 10 میلیگرم با نام تجاری متیلین را نام برد که در بازار دارویی ایران موجود نیست [16].
در قرصهای جوشان از اسید تارتریک، اسید سیتریک و بیکربنات سدیم استفاده میشود که پس از مجاورت با آب، گاز دیاکسیدکربن آزاد میکنند. گاز دیاکسیدکربن آزادشده، علاوه بر متلاشیکردن قرص سبب ایجاد طعم مطلوب در فراورده میشود. داروهایی را که در محیط مایع ناپایدارند و نیاز به محلولبودن هنگام مصرف دارند، میتوان به این صورت تهیه کرد. به جای خردکردن این قرصها بهتر است آنها را در مقدار کافی از آب حل کرد [14].
فرمولاسیونهای دارویی با رهش کنترلشده
اغلب فراوردههای دارویی خوراکی، به گونهای طراحی میشوند که ماده مؤثر دارویی بلافاصله بعد از مصرف برای جذب از مخاط دستگاه گوارش آزاد شود. معمولاً در صورتی که جذب دارو از دستگاه گوارش به صورت کامل انجام شود، غلظت پلاسمایی دارو با گذر زمان، با توجه به پروفایل فارماکوکینتیکی دارو، کاهش مییابد و این امر موجب کاهش اثرات درمانی دارو میشود. برای حفظ اثرات درمانی دلخواه دارو، باید قبل از رسیدن به این حالت، دوز بعدی دارو مصرف شود. در سالهای اخیر، فراوردههای دارویی با رهاسازیِ تغییریافته مختلفی برای کنترل سرعت یا زمان آزادسازی داروها طراحی شدهاند [16 ،14]. انواع مختلف فراوردهها با رهاسازی تغییریافته عبارتند از: فراورده دارویی با رهاسازی پیوسته که حداقل به کاهش دفعات مصرف دارو به نصف منجر میشود و شامل فراوردههای با رهاسازی کنترلشده، طولکشیده و طولانیاثر هستند. نوعی فراورده دارویی رهاسازی تأخیری دارند که به آزادسازی قسمتی یا تمام دارو، در یک بازه زمانی مشخص بعد از مصرف آن منجر میشود. فراوردههای دارویی با روکش رودهای یکی از معمولترین انواع فراوردههای دارویی با رهاسازی تأخیری هستند [14].
یکی از سامانههای مفید و کارآمد در زمینه آزادسازی یکنواخت و طولانیمدت داروهای خوراکی، سامانه پمپ اسموتیک است که میتواند سطح یکنواختی از دارو را در مدتزمان نسبتاً طولانی 24 ساعت ایجاد کند. استفاده از این سامانه دارورسانی میتواند برای برخی از داروها، مخصوصاً داروهای با نیمه عمر بیولوژیکی کوتاه که نیازمند مصرف مکرر در شبانهروز هستند، مفید واقع شود و تعداد دفعات مصرف دارو در شبانهروز را به یک نوبت کاهش دهد. سامانه پمپ اسموتیک کلاسیک شامل یک هسته مرکزی حاوی دارو است که با یک غشای نیمهتراوا پوشش داده میشود. با استفاده از لیزر و متههایی روی این غشا سوراخی ظریف به قطر تقریبی 200 تا 800 میکرومتر تعبیه میشود. آب از طریق غشای نیمهتراوا به داخل سامانه وارد میشود و دارو را حل میکند. ورود آب به داخل سامانه باعث افزایش فشار اسمزی داخل میشود و درنتیجه داروی حلشده از طریق سوراخ تعبیهشده در غشای خارجی با سرعت یکنواخت خارج میشود [18]. از جمله داروهایی که به این ترتیب تهیه شدهاند فراورده دارویی پیوستهرهش متیلفنیدات با نام تجاری ماتورید است که در بازار دارویی ایران نیز قرصهای 18، 36 و 54 میلیگرم آن موجود است.
معمولاً خردکردن داروها با فرمولاسیونهایی که آزادسازی دارو در آنها تغییر یافته است، به ازبینرفتن این خصوصیت منجر میشود و نباید صورت پذیرد، اما گاهی اوقات برخی از این فرمولاسیونهای دارویی نیز خطدار هستند. وجود خط در این فرمولاسیونها، فقط برای سهولت در تقسیم با حفظ خصوصیت رهاسازی تغییریافته است. خردکردن قرصها با رهاسازی تغییریافته باعث تغییر در فرمولاسیون فراورده، رهاسازی سریع دارو و ایجاد پیک غلظت خونی میشود و میتواند خطر مسمومیت و بروز عوارض جانبی را افزایش دهد. بهتر است به جای خردکردن فراورده دارویی با رهاسازی تغییریافته از همان فراورده دارویی با رهاسازی سریع استفاده شود. در زمان تبدیل فرمولاسیون با رهاسازی سریع به فرمولاسیون آهستهرهش و یا برعکس در یک دارو، توجه به این نکته ضروری است که میزان و فاصله مصرف در فرمولاسیونهای مختلف یک دارو با آزادسازی متفاوت، معادل نیست و لازم است در ابتدای جایگزینی هر کدام از فرمولاسیونها در ابتدای درمان پایشهای منظم برای تأیید اثربخشی و جلوگیری از بروز عوارض جانبی انجام شود [19].
از فراوردههای دارویی آهستهرهش خطدار میتوان قرص کاربامازپین 200 و 400 میلیگرم با نام تجاری تگرتول از نوارتیس و قرص دپاکین کرونو500 میلیگرم از سانوفی (هر قرص 500 میلیگرمی آهستهرهش، حاوی ترکیبی از 333 میلیگرم سدیم والپروات و 145 میلیگرم والپروئیک اسید) و از فراوردههای آهستهرهش بدون خط میتوان بوپروپیون 150 میلیگرم با نام تجاری ولبان ایآر از داروسازی دکتر عبیدی و کوئتیاپین 150، 200 و 300 میلیگرم با نام تجاری کتیپین ایکسآر از اوست دارو بهبود را در بازار دارویی ایران نام برد.
کپسولها
یکی دیگر از فرمولاسیونهای خوراکی جامد، کپسولها هستند. در این شکل دارویی، ماده مؤثر دارویی عمدتاً در پوششی حلشدنی قرار میگیرد. مزیت فرمولاسیونهای دارویی با شکل کپسول، جلوگیری از آسیب ماده مؤثر دارویی به مخاط دستگاه گوارش فوقانی، تخریب دارو با اسید معده و کاهش اثربخشی آن است. بر حسب نوع ساخت، کپسولها به دو نوع سخت و نرم تقسیم میشوند. کپسولهای سخت را میتوان از مواد پودری جامد، مواد نیمهجامد یا مواد مایع پُر کرد، در حالی که کپسولهای نرم از مواد مایع یا مواد نیمهمایع پر میشوند. ژلاتین پوسته کپسولها در مجاورت با آب و بزاق نرم میشود و به همین دلیل بلع آنها آسانتر از قرصهاست. همچنین در مقایسه با قرص، ماده مؤثر بیشتری را میتوان در کپسول جای داد. پوشاندن بو و طعم ماده مؤثر دارویی از دیگر مزایای استفاده از فرمولاسیون کپسول است. از انواع کپسول سخت میتوان به کپسول فلوکستین و از انواع کپسول نرم میتوان به پرل ویتامین D اشاره کرد [14].
برخی از کپسولها برای رهاسازی تغییریافته دارو طراحی شدهاند. در این شکل دارویی، گرانولهای حاوی ماده دارویی در پوششی قرار میگیرند که رهش دارو را کنترل میکند. از انواع کپسولهای با رهاسازی تغییریافته، میتوان کپسول دولکستین با نام تجاری لوکستا از داروسازی دکتر عبیدی یا کپسولهای ونلافاکسین با اسامی تجاری ونابید، دپریلکس و آلوینتارا نام برد. کپسولهای دولکستین حاوی گرانول با روکش رودهای هستند که با تأخیر در روده باز میشوند و کپسولهای ونلافاکسین حاوی گرانول با طراحی آهستهرهش هستند که موجب آزادشدن کنترلشده دارو در مدتزمان طولانیتر همراه با عوارض جانبی وابسته به دوز کمتر در مقایسه با فرمولاسیون معمول آن میشود [20].
بررسی قابلیت پودرشدن گروههای دارویی رایج مورداستفاده در روانپزشکی
با توجه به موارد ذکرشده، از بررسی منابع (کتابهای مرجع دارویی، برگه اطلاعات دارویی که شرکت سازنده چاپ کرده و مطالعات منتشرشده) میتوان نتیجه گرفت در میان داروهای ضدافسردگی، دسته ضدافسردگیهای سهحلقهای، داروهای آمیتریپتیلین، نورتریپتیلین، دزیپرامین، کلومیپرامین و دوکسپین هنگام خردشدن به پودری سفیدرنگ تبدیل میشوند و طعم تلخی دارند. داروی ایمیپرامین هنگام خردشدن به پودری سفیدرنگ متمایل به زرد تبدیل میشود و طعمی سوزاننده دارد. به دنبال مصرف پودر یا جویدن قرصهای این دسته احساس بیحسی در دهان ایجاد میشود. تمامی این داروها قابلیت مخلوطشدن با غذا و نوشیدنیهای طعمدار را دارند [21 ،19 ،15 ،14].
در دسته مهارکنندههای اختصاصی بازجذب سروتونین، داروهای سیتالوپرام، اسسیتالوپرام، فلووکسامین و پاروکستین و سرترالین، هنگام خردشدن به پودری سفیدرنگ تبدیل میشوند که میتوانند با غذا و نوشیدنیهای مختلف مخلوط شوند. از بازکردن کپسول فلوکستین، پودری سفیدرنگ با طعم تلخ حاصل میشود که قابلیت مخلوطشدن با غذا و نوشیدنیهای طعمدار را دارد. قرصهای سرترالین را میتوان خرد و با غذا مخلوط کرد، اما طعم تلخ و اثر بیحسی بر روی زبان دارند که ممکن است برای بیمار پذیرفتنی نباشد. توصیه میشود به منظور کاهش بیحسی زبان، دارو در ترکیبات گرم پنهان شود. یکی از راهکارهای دیگر، تغییر دارو به دیگر ترکیبات مهارکننده بازجذب سروتونین است که به صورت فرمولاسیون مایع دردسترس هستند، مانند فلوکستین و پاروکستین [22].
در دسته مهارکنندههای اختصاصی بازجذب سروتونین و نوراپینفرین، داروهای ونلافاکسین و دولکستین را میتوان نام برد. قرص ونلافاکسین فرمولاسیون با رهش سریع دارد و پس از خردشدن به پودری سفیدرنگ با طعمی تلخ و سوزاننده تبدیل میشود، که میتوان آن را با غذا و نوشیدنیهای طعمدار مخلوط کرد. در مقابل کپسول ونلافاکسین فرمولاسیون با با رهاسازی تغییریافته پیوسته دارد. گرانولهای موجود در کپسول را باید در ترکیبی با بلع آسان مانند پوره سیب، فرنی، ماست یا بستنی مخلوط کرد و بلافاصله پس از ترکیب بدون جویدن، بلعید. کپسول دولکستین نیز حاوی گرانولهایی با روکش رودهای است و نباید جویده شود، بلکه همانند کپسول ونلافاکسین باید در یک ترکیب با بلع آسان مخلوط و بلافاصله پس از ترکیب بدون جویدن مصرف شود. با توجه به روکش رودهای گرانولهای کپسول دولکستین، این کپسول باید با غذاهای قلیایی با بلع آسان مانند فراوردههای لبنی یا آب سبزیجات و میوههای قلیایی (جدول شماره 1) مخلوط و سپس بلعیده شود [24 ،23 ،20 ،19].
از دسته مهارکنندههای منوآمین اکسیداز، داروی ترانیل سیپرومین هنگام خردشدن به پودری سفیدرنگ تبدیل میشود که میتواند با غذا و نوشیدنیهای مختلف فاقد تیرامین مخلوط شود [19]. داروی بوپروپیون، قرصهای سریعرهش 75 و 100 میلیگرم، قرص و کپسول آهستهرهش 150 میلیگرم دارد که با خردشدن به پودری سفیدرنگ با طعمی تلخ تبدیل میشود و قابلیت مخلوطشدن با غذا و نوشیدنیهای طعمدار را دارد. بوپروپیون داروی نسبتاً ایمنی است، ولی در افرادی که سابقه تشنج دارند یا به هر دلیلی آستانه تشنج در آنها پایین است یا افرادی که سابقه تشنج ندارند، اما روزانه دوزهای بالاتر از 450 میلیگرم را مصرف میکنند، احتمال عارضه تشنج ناشی از این دارو افزایش پیدا میکند [25]. فراورده آهستهرهش بوپروپیون به صورت قرصهای آهستهرهش بوپروپیون نباید خرد شوند، زیرا احتمال افزایش عوارض جانبی مانند تشنج افزایش مییابد [26].
از دیگر داروهای ضد افسردگی میتوان به میرتازاپین و ترازودون اشاره کرد. قرصهای میرتازاپین و ترازودون قابلیت خردشدن را دارند و پس از خردشدن به پودری سفیدرنگ تبدیل میشوند که میتوان آنها را با غذا و نوشیدنیهای مختلف مخلوط کرد [14]. در جدول شماره 2 به داروهای ضدافسردگی مختلف موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 2 از اطلاعات موجود در بروشور دارو که کارخانه سازنده تهیه کرده و سامانه اطلاعات دارویی کشور به آدرس http://irc.fda.gov.ir/nfi/Detail تهیه شده است.
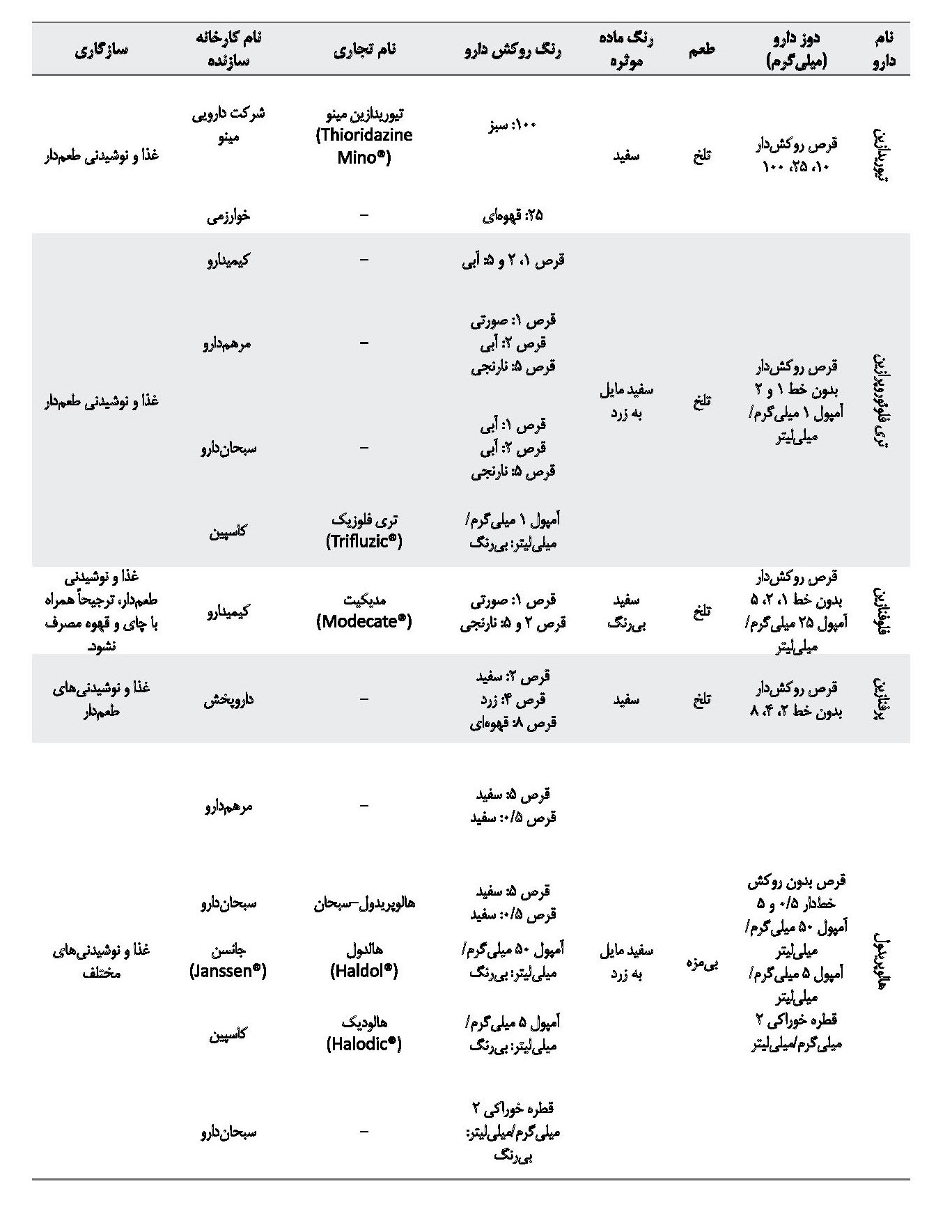
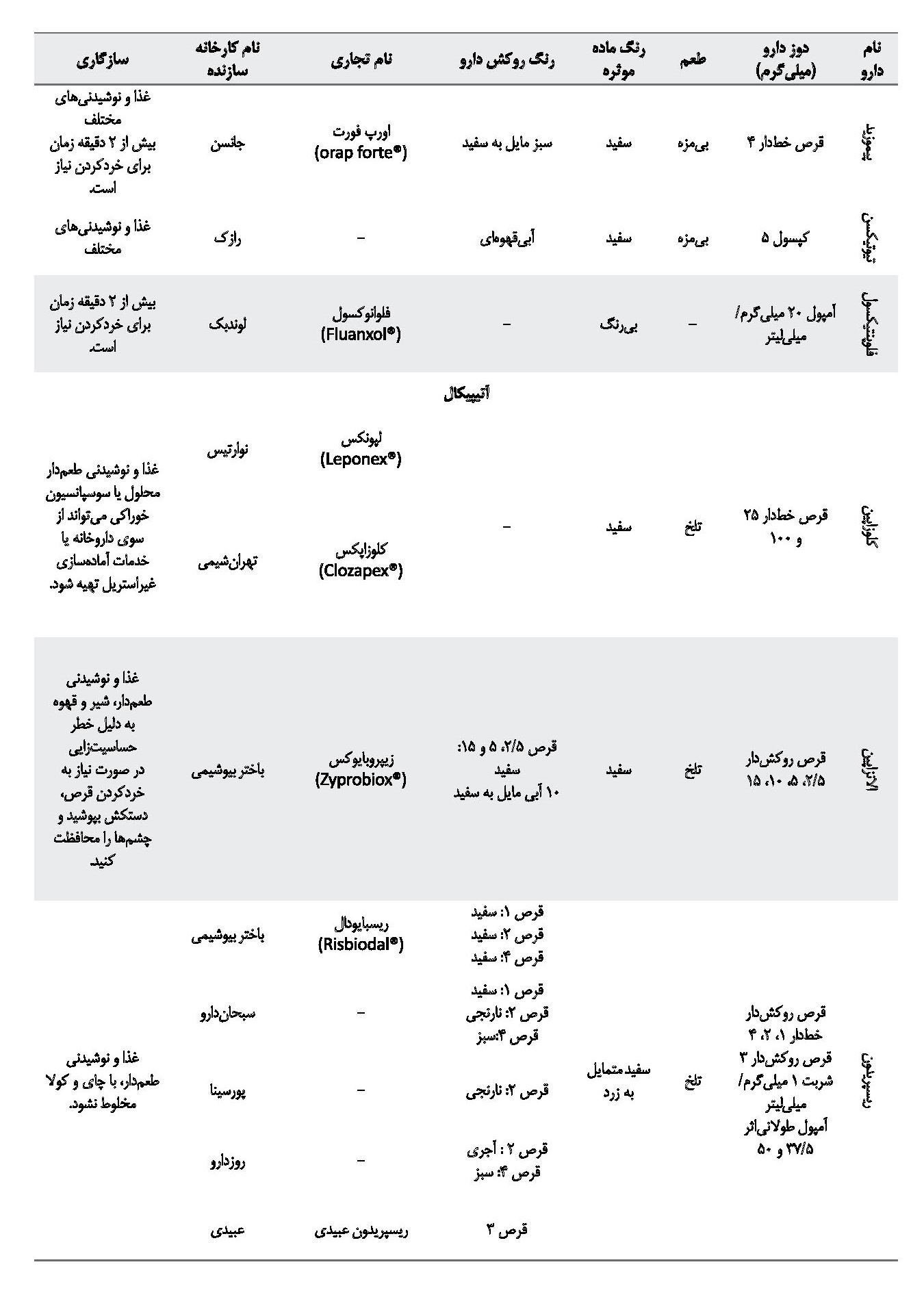
در میان داروهای آنتیسایکوتیک، در دسته داروهای تیپیکال، داروهای فلوفنازین، پرفنازین و پیموزاید هنگام خردشدن به پودری سفیدرنگ تبدیل میشوند که طعم تلخی دارد و تمامی این داروها را میتوان با غذا و نوشیدنیهای طعمدار مخلوط کرد. داروهای تیوریدازین و تریفلوپرازین، با خردشدن به پودری سفید متمایل به زرد با طعم تلخ تبدیل میشوند که میتوان آنها را با غذا و نوشیدنیهای طعمدار مخلوط کرد. داروی هالوپریدول، با خردشدن به پودری سفید متمایل به زرد تبدیل میشود که میتوان آن را با غذا و نوشیدنیهای مختلف مخلوط کرد [19].
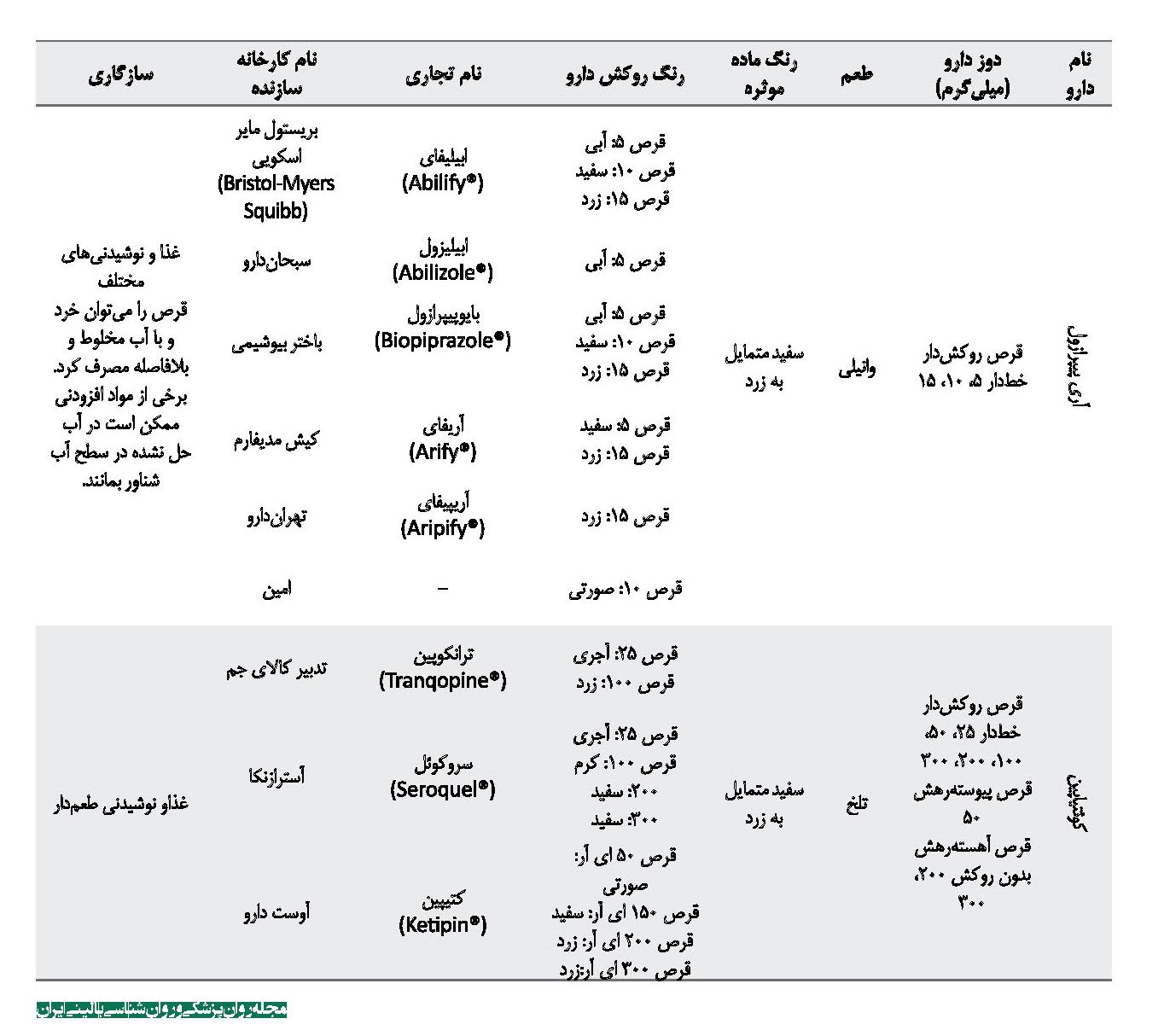
از میان داروهای آتیپیکال، داروهای آریپیپرازول، ریسپریدون و کوئتیاپین با خردشدن به پودر سفید متمایل به زرد و داروهای کلوزاپین و الانزاپین هنگام خردشدن به پودری زرد تبدیل میشوند. به جز داروی آریپیپرازول، بقیه داروها طعم تلخی دارند و باید با غذا و نوشیدنیهای طعمدار مخلوط شوند [19]. در برگه اطلاعات دارویی کارخانه سازنده ریسپریدون ذکر شده است که با چای و کولا مخلوط نشود. در جدول شماره 3 به داروهای آنتیسایکوتیک مختلف موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 3 از اطلاعات موجود در بروشور دارو که کارخانه سازنده تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
سازوکار عمل داروهای تثبیتکننده خُلق، متفاوت است، اما اغلب این داروها با تأثیر روی کانالهای سدیم، مهار اثرات گلوتامات و تسهیل عملکرد گابا آثار خود را میگذارند [27]. در میان این دسته دارویی، از داروی کاربامازپین، قرص سریعرهش 200 میلیگرم و قرصهای آهستهرهش خطدار 200 و 400 میلیگرم با نامهای تجاری تگرتول و تگاتارد در بازار دارویی ایران موجود است که هنگام خردشدن به پودر سفیدرنگ مایل به زرد با طعمی تلخ تبدیل میشود که قابل مخلوطشدن با غذاها و نوشیدنیهای طعمدار است. قرصهای آهستهرهش کاربامازپین را میتوان از قسمت خطدار نصف کرد و خردکردن این فراوردههای دارویی با افزایش خطر بروز عوارض جانبی همراه است. توصیه میشود از خردکردن فراوردههای آهستهرهش خودداری و در صورت امکان از فراورده سریعرهش یا فرمولاسیون مایع آن دارو استفاده شود [28].
یکی از رایجترین تثبیتکنندههای خُلق داروی سدیم والپروات است که اَشکال دارویی متعددی دارد، از جمله قرصهای با روکش رودهای 200، 250 و 500 میلیگرم و قرصهای آهستهرهش خطدار 500 میلیگرم دپاکین کرونو است که هنگام خردشدن به پودری سفیدرنگ با طعمی تلخ و سوزاننده تبدیل میشوند. تحریک گوارشی ناشی از والپروات سدیم، مهمترین دلیل استفاده از روکش رودهای است [29]. بنابراین، خردکردن فرمولاسیون مذکور بروز عوارض گوارشی ناشی از دارو را افزایش میدهد و با تغییر اندک در آزادسازی دارو همراه است. در مقابل، خردکردن فراورده آهستهرهش والپروات سدیم با نامهای تجاری دپاکین کرونو، رهاکین و اپیوال، علاوه بر افزایش احتمال بروز عوارض گوارشی ناشی از دارو، موجب ازبینرفتن فرمولاسیون آهستهرهش دارو میشود. بنابراین، تنها نصفکردن فراورده آهستهرهش والپروات سدیم از محل خط وسط قرص و خردنکردن آن توصیه میشود [28].
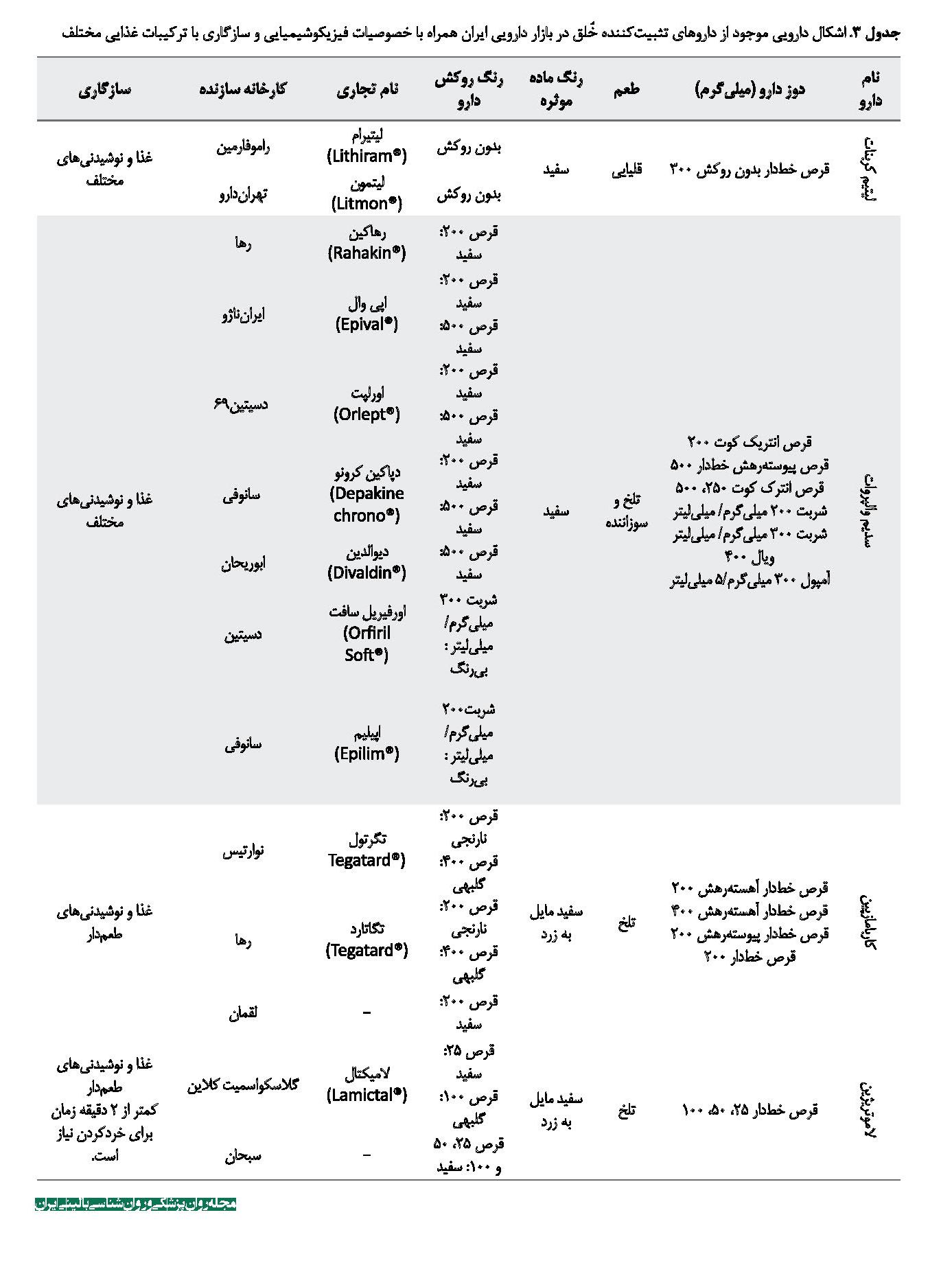
لاموتریژین و توپیرامات نیز هنگام خردشدن به پودری سفید متمایل به زرد تبدیل میشوند و به علت طعم تلخی که دارند، باید با غذا و نوشیدنیهای طعمدار مخلوط شوند. داروی لیتیم، در صورت خردشدن به پودر سفیدرنگ با طعم قلیایی تبدیل میشود که قابلیت مخلوطشدن با غذا و نوشیدنیهای مختلف را دارد [30 ،28]. در جدول شماره 4 به داروهای مختلف تثبیتکننده خُلق موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 4 از اطلاعات موجود در بروشور دارو که کارخانه سازنده تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
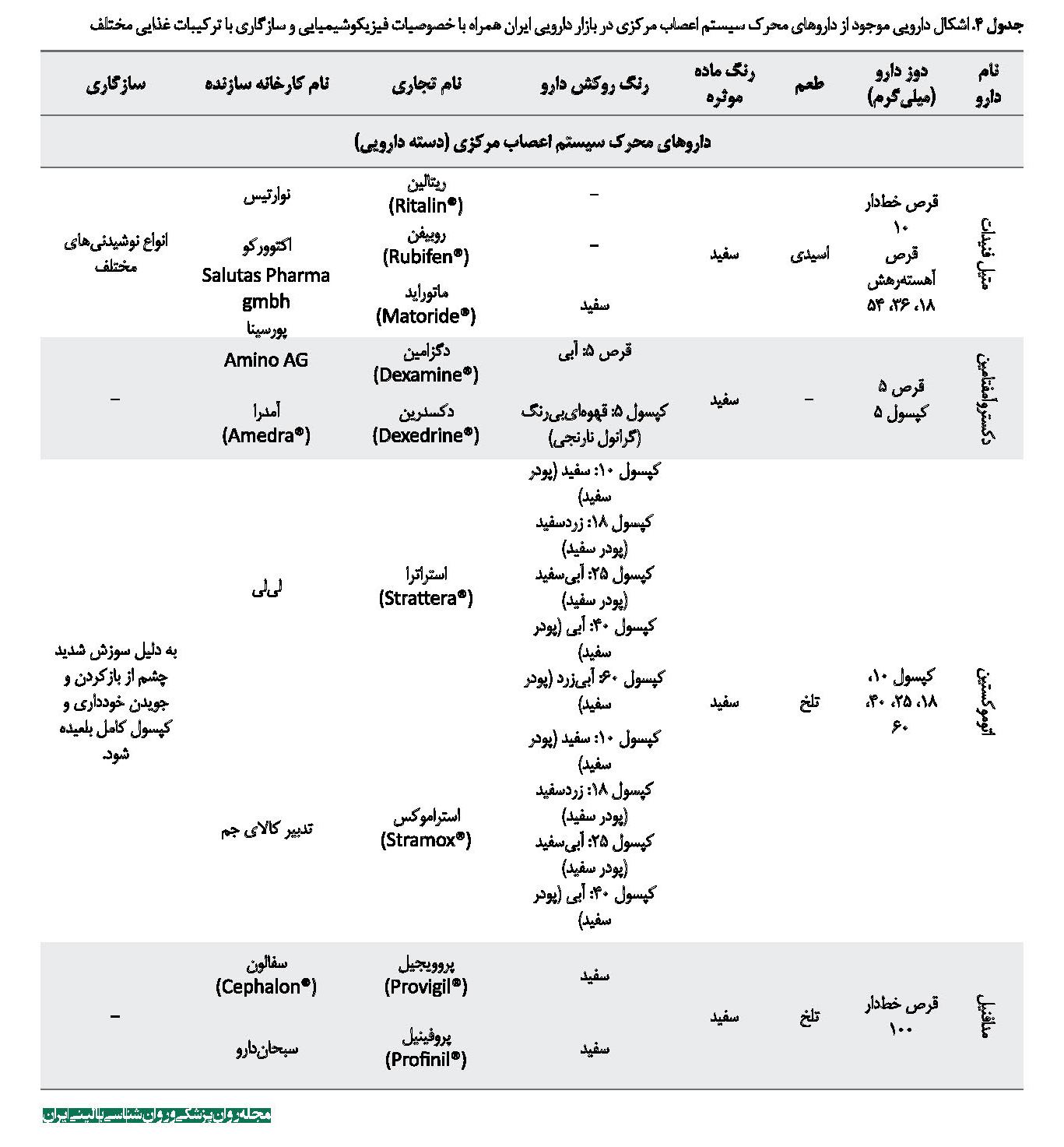
داروهای محرک با مکانسیمهای مختلفی به تحریک رسپتورهای نوراپی نفرین و دوپامین در مغز منجر میشود و اثرات خود را اعمال میکنند. در میان داروهای این دسته داروی متیل فنیدات با اسامی تجاری ریتالین و روبیفن در صورت خردشدن به پودر سفیدرنگ با طعم اسیدی تبدیل میشود و بهتر است قبل از وعده غذایی مصرف شود. از نصف یا خردکردن قرص پیوستهرهش متیلفنیدات با نام تجاری ماتوراید باید خودداری کرد، زیرا سامانه دارورسانی آهستهرهش فراورده از بین میرود. درباره کپسول آتوموکستین که به صورت پودر است، توصیه میشود به طور کامل بلعیده و از بازکردن یا جویدن آن خودداری شود، زیرا اگرچه حلکردن محتویات این کپسول از نظر فرمولاسیون محدودیتی ندارد، به دلیل سوزش شدید چشمی که ایجاد میکند توصیه میشود به صورت دستنخورده مصرف شود [31]. در جدول شماره 5 به داروهای محرک موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 5 از اطلاعات موجود در بروشور دارو که کارخانه تولیدکننده، تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
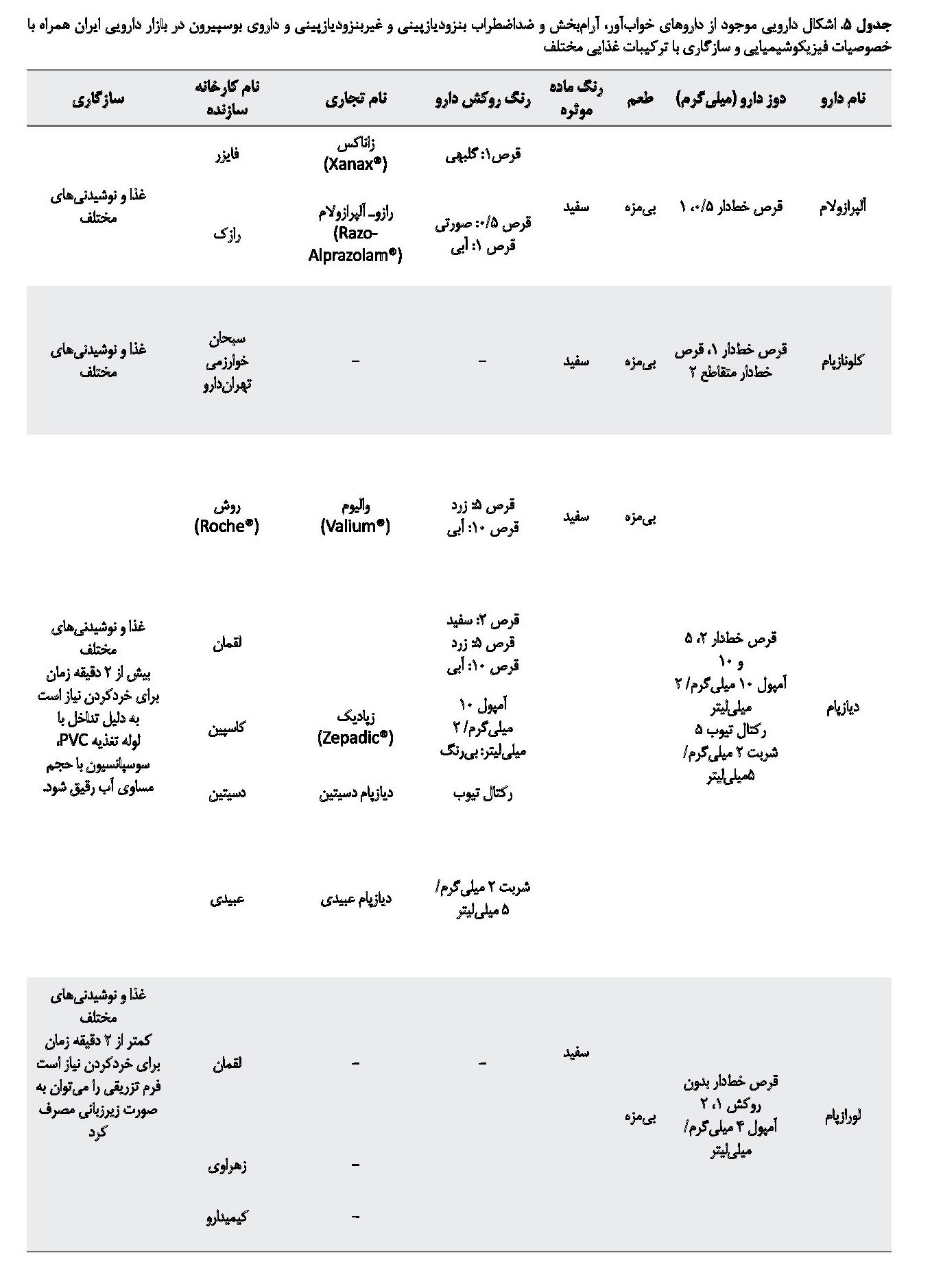
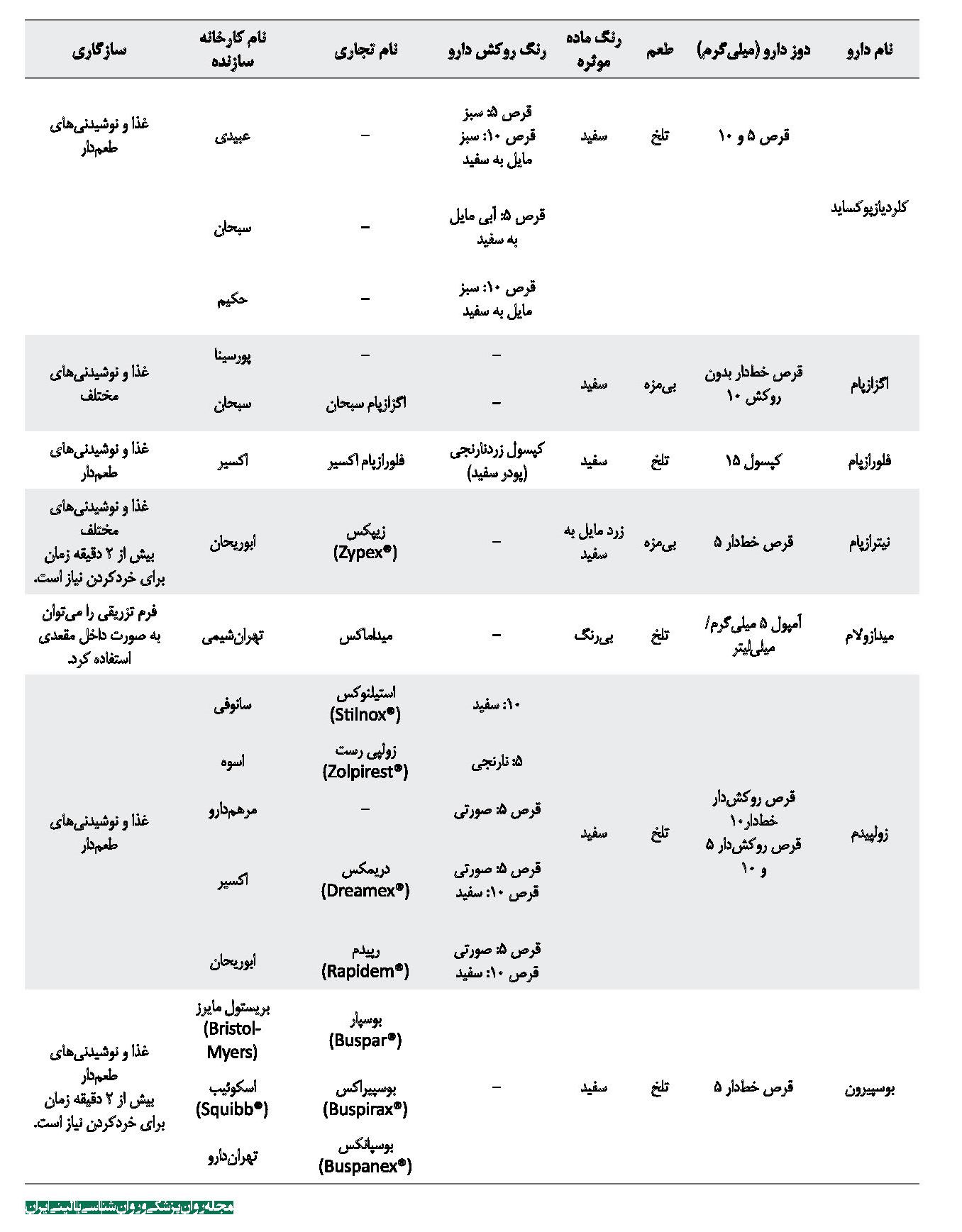
در میان داروهای بنزودیازپینی، قرصهای آلپرازولام و لورازپام هنگام خردشدن به پودری سفیدرنگ و قرص کلونازپام به پودری زردرنگ تبدیل میشوند. همه داروهای بنزودیازپینی قابلیت مخلوطشدن با غذا و نوشیدنیهای مختلف را دارند. در جدول شماره 6 به داروهای بنزودیازپینی موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است [28 ،19]. همه اطلاعات ذکرشده در جدول شماره 6 از اطلاعات موجود در بروشور دارو که کارخانه تولیدکننده، تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
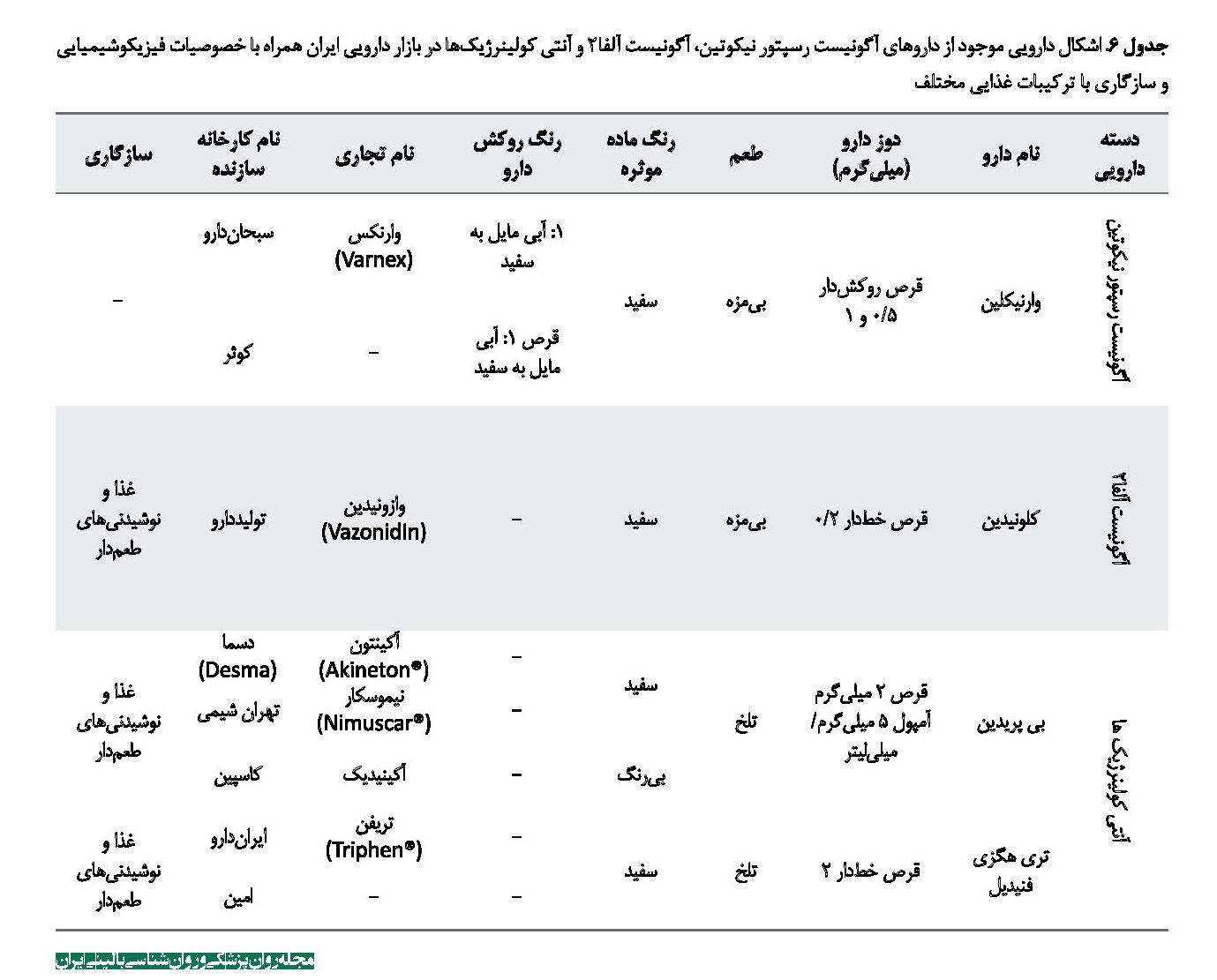
داروی کلونیدین هنگام خردشدن به پودری سفیدرنگ تبدیل میشود و به علت طعم تلخش توصیه میشود با غذا و نوشیدنیهای طعمدار مخلوط شود [19]. داروی وارنیکلین، داروی ترک سیگار را که مجوز سازمان غذا و دارو را دارد و با خردشدن به پودری سفید و بیمزه تبدیل میشود، شرکت داروسازی کوثر تحت نظارت سازمان غذا و داروی ایران تولید میکند. از دسته داروهای آنتیکولینرژیک رایج در روانپزشکی فراوردههای دارویی بیپریدین و تریهگزی فنیدیل هستند که این داروها نیز با خردشدن به پودری سفید با طعمی تلخ تبدیل میشوند که میتوان آنها را با غذا و نوشیدنیهای طعمدار مخلوط کرد. در جدول شماره 7 به اشکال دارویی موجود از این داروها در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 7 از اطلاعات موجود در بروشور دارو که کارخانه تولید کننده، تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
نحوه پودرکردن و مخلوطکردن فراوردههای دارویی جامد (قرص، کپسول)
برای پودرکردن قرصها بهتر است پس از خردکردن قرص در هاون داروسازی، حداقل مقدار 5 تا 10 میلیلیتر آب یا نوشیدنی مدنظر را اضافه کرد و فرصت داد تا قرص به طور کامل حل شود. بهتر است فراورده حلشده بلافاصله مصرف شود [19]. درباره کپسولها نیز، پس از بازکردن پوکه ژلاتینی کپسولهای سخت، باید پودر موجود در آنها در هاون دارویی ریخته شود و به محتویاتشان مقدار 5 تا 10 میلیلیتر آب یا نوشیدنی مدنظر را اضافه کرد و فرصت داد تا به طور کامل حل شوند. میتوان با همزدن یا تکاندادن این زمان را کاهش داد. بهتر است فراورده حلشده بلافاصله مصرف شود.
درباره کپسولهای نرم نیز، سوراخکردن انتهای کپسول با سوزن و اضافهکردن آن به حلّال مدنظر توصیه میشود. محتویات کپسولهای با رهاسازی کنترلشده، مانند کپسول ونلافاکسین یا کپسول دولکستین را نمیتوان خرد کرد، بلکه پس از بازکردن پوکه کپسول باید گرانولهای روکشدار را با یک قاشق از ماده غذایی سازگار مخلوط و بلافاصله بدون جویدن، بلعید. بهتر است همه دارو را در حجم کمی از مواد غذایی پنهان کرد تا در صورتیکه بیمار غذا/ نوشیدنی خود را به پایان نرساند، بتوان از مصرف تمام دارو اطمینان داشت. گفتنی است که تمام قرصها و کپسولهای غیرآهستهرهش به دلیل ناپایداری دارو در شرایط محیطی یا در محیط اسیدی معده، قابلیت تخریب و بازشدن شکل دارویی را ندارند [19].
نحوه مخفیکردن مزه تلخ داروهای روانپزشکی
در زمان مخفیکردن فراورده دارویی در غذا توجه به این نکته ضروری است که ترکیب غذا و داروی موجود، علاوه بر حفظ فراهم زیستی دارو، نباید طعم و رنگ فراورده غذایی را تغییر بدهد و یا این تغییر بسیار اندک باشد.
همانطور که در بخشهای قبل اشاره شد، بیشتر داروهای استفادهشده در روانپزشکی طعم تلخی دارند و در صورت خردکردن قرص یا بازکردن کپسول و مخلوطکردن آنها با غذا، طعم غذا را تغییر میدهند. برای بهحداقلرساندن طعم تلخ داروی ترکیبشده با غذا، توصیه میشود فراورده خردشده در غذاهای سرد مانند بستنی مخلوط شود. با توجه به اینکه بعضی از داروها در نوسانات شدید دما ناپایدارند، بهتر است قبل از انجام این روش با دکتر داروساز مشورت شود. مخلوطکردن دارو با آبمیوه یا میوه و سبزیجات تازه مانند گلابی، انگور، هویج، سیب، نارنجی، کرفس و یا ترکیبات شیرین چون عسل، مربا، کره بادامزمینی در صورت نبود تداخل در بسیاری از موارد میتواند در پوشش طعم تلخ دارو کمککننده باشد [30].
به عنوان توصیهای کلی پروتئینها و پلیساکاریدها که در تهیه مواد غذایی کاربرد فراوانی دارند، در کاهش احساس طعم نامطلوب داروها مؤثرند، زیرا این ترکیبات به دلیل ساختار مولکولی بزرگشان، در صورت تجویز همزمان با داروهای خوراکی، احتمال برخورد مولکولهای دارو را با پرزهای چشایی کاهش میدهند و موجب میشوند طعم نامطلوب دارو کمتر احساس شود [32]. غذاهای حاوی گوشت و سویا غنی از پروتئیناند و میتوان پودر دارو را در آنها پراکنده کرد. همچنین غذاهایی که در تهیه آنها برنج یا آرد برنج استفاده میشود، مانند شیربرنج و فرنی برای پوشاندن طعم بد داروها مناسباند [32]. همچنین شیرینکردن نوشیدنی حامل دارو و استفاده از اسانس نعناع در پوشاندن طعم تلخ داروها مؤثر است [34 ،33].
داروهای نامحلول در آب
اگر داروهایی که پنهان میکنید در آب حل نشوند، این یعنی احتمالاً دارو محلول در آب نیست و ممکن است برای بهدستآوردن بهترین نتایج، به مواد غذایی روغنی یا نیمهجامد مانند کره بادامزمینی یا انواع روغنها مانند روغن زیتون نیاز باشد. برای تهیه فراوردهای یکنواختتر از یک میکسر دستی کوچک نیز میتوانید استفاده کنید.
به طور کلی خردکردن قرصها یا بازکردن کپسولها باید آخرین راهحل باشد، زیرا این رویکرد ممکن است بر فراهمی زیستی دارو تأثیر بگذارد و و در نهایت میزان تجویزشده دارو نیاز به تنظیم دوز داشته باشد [7 ،30]. توجه داشته باشید که برخی از فرمولاسیونهای دارویی نباید خرد شود؛ برای مثال خردکردن داروهای آهستهرهش یا داروهای با روکش رودهای ممکن است بر جذب دارو تأثیر بگذارد [35].
مصرف خوراکی فرمولاسیونهای تزریقی داروهای روانپزشکی
فراوردههای تزریقی، فراوردههای استریلِ حاوی یک یا چند ماده مؤثر دارویی هستند که برای تزریق، انفوزیون یا کارگذاری دارو در یک قسمت خاص از بدن طراحی شدهاند. این اشکال دارویی به پنج دسته اصلی تقسیم میشوند:
داروی تزریقی، انفوزیون وریدی، پودر تزریقی، داروی تزریقی تغلیظشده و داروی کاشتنی که به صورت وریدی، عضلانی یا زیرجلدی تزریق میشود. در این میان، اَشکال تزریقی عضلانی، شاید به علت پرمصرفبودن، یکی از شناختهشدهترین اَشکال دارویی تزریقی جایگزین در روانپزشکی هستند که بر اساس نوع ماده مؤثر دارویی و حلّال آن، میتوانند فرمولاسیون کوتاهاثر یا طولانیاثر داشته باشند. در اکثر فرمولاسیونهای طولانیاثر داروهای روانپزشکی، از استر دکانوات یا پالمیتات این داروها در حلّال روغن کنجد یا روغن نارگیل مانند داروی فلوپنتیکسول دکانوات یا داروی هالوپریدول دکانوات استفاده شده است، اما استفاده از فرمولاسیونهای پودر لیوفیلیزه همچون داروی الانزاپین طولانیاثر و فرمولاسیونهای میکروسفر مانند داروی ریسپریدون طولانیاثر هم در طراحی اَشکال تزریقی دیده میشود.
درمان از طریق تزریق در بیمارانی که تمایلی به دریافت داروی خوراکی ندارند، در مقایسه با اَشکال دارویی خوراکی مزایای دارد، از جمله شروع اثر سریعتر در برخی از موارد، حذف مشکلات فراهمی زیستی خوراکی (ناشی از جذب و گذر اول کبدی)، کاهش احتمال خطر مسمومیت در موارد اقدام به خودکشی، ایجاد و حفظ غلظت خونی ثابت و طولانیکردن زمان اثربخشی در اَشکال تزریقی طولانی. درد هنگام تزریق، بروز هماتوم و واکنشهای حساسیتی در محل تزریق، بروز عفونت، انعطافپذیری پایینتر درمقایسه با اَشکال دارویی خوراکی هنگام تنظیم دوز، قطعنشدن رهاسازی دارو در صورت بروز عوارض جانبی و قیمت بالای اکثر اَشکال تزریقی طولانیاثر از مهمترین معایب این نوع درمان است [12 ،11].
فرم تزریقی طولانیاثر فلوپنتیکسول با نام تجاری فلانکسول حاوی 20 میلیگرم دارو در فرم استر دکانوات است. استر دکانوات باعث لیپوفیلترشدن مولکولهای دارو و درنتیجه رهش آهسته از موضع تزریق میشود. قرصهای 5/0، 1 و 3 میلیگرمی از داروی فلوپنتیکسول نیز با نمک دیهیدروکلراید در بازار دارویی جهان وجود دارد. در قرصهای فلوپنتیکسول از نمک دیهیدروکلراید فلوپنتیکسول برای افزایش سرعت انحلال و درنتیجه بهبود جذب گوارشی مولکول دارو استفاده شده است. درباره تجویز پنهان قرصهای 5/0 و 1میلیگرمی اطلاعاتی دردسترس نیست.
درباره قرصهای 3میلیگرمی فلوپنتیکسول گفته شده است که میتوان قرص را خرد کرد. پودر حاصل به طور کامل در آب حل نمیشود و سوسپانسیون صورتی کمرنگی ایجاد میکند. توصیه شده است قبل از هربار تجویز، دارو در نوشیدنی یا غذای بیمار پراکنده و از نگهداری طولانیمدت آن پرهیز شود [36]. در صورت تجویز خوراکی آمپول فلوپنتیکسول دکانوات، استر آن در محیط اسیدی معده یا محیط قلیایی رودهها میشکند و دارو از بخش استری جدا میشود. به طور کلی استرها در شرایط اسیدی و قلیایی ناپایدار میشوند (تصویر شماره 1).
با توجه به متغیربودن میزان پیشرفت واکنش تجزیه فلوپنتیکسول دکانوات در شرایط اسیدی یا قلیایی و با درنظرگرفتن انحلالپذیری اندک داروی آزادشده، جذب گوارشی فلوپنتیکسول دکانوات متغیر خواهد بود. با توجه به دردسترسبودن فرم خوراکی فلوپنتیکسول در بازار جهانی، مستنداتی از تجویز خوراکی فرم تزریقی، میزان فراهمی زیستی و عوارض جانبی این نوع از تجویز دردسترس نیست. مصرف خوراکی فرم تزریقی طولانیاثر داروهای هالوپریدول دکانوات و فلوفنازین دکانوات نیز با سازوکاری مشابه سازوکار اشارهشده برای فرم تزریقی طولانیاثر فلوپنتیکسول دکانوات توصیه نمیشود [20].
تداخل بین غذا و دارو
مصرف همزمان بسیاری از داروها با غذاها و مواد مغذی موجود در آنها ممکن است تداخل داشته باشد و موجب کاهش جذب یا اثر دارو و یا حتی بروز عوارض ناخواسته در بیماران شود. عواملی مانند سن، جنس، تاریخچه دارویی، وضعیت تغذیه و تعداد داروهای مصرفی در شدت تداخل غذا و دارو حائز اهمیت هستند. غذاها میتوانند در مراحل مختلف عملکرد دارویی تأثیر داشته باشند؛ به طوری که بیشترین تداخل در مرحله جذب دارو اتفاق میافتد. مصرف همزمان برخی داروها با غذا به علت کاهش اثر دارو توصیه نمیشود؛ در حالی که برای بعضی دیگر مصرف همزمان دارو با غذا به منظور کاهش تحریک گوارشی توصیه میشود. با توجه به اهمیت موضوع و برای آگاهی از احتیاطهای لازم هنگام خردکردن داروها و تصمیمگیری درباره همزمانی مصرف داروها با/ بدون غذا توصیه میشود به داروساز یا مونوگرافهای دارویی مراجعه شود [28].
هنگام استفاده از رویکرد داروهای پنهانی توجه به نکات زیر در انتخاب غذا/ نوشیدنی مطلوب به منظور پنهانکردن دارو، ضروری است:
- از آنجایی که مصرف نوشیدنیهای الکلی باعث افزایش جذب اغلب داروها میشوند، پنهانکردن داروها در نوشیدنیهای حاوی الکل چون الگزیرها توصیه نمیشود؛
- مصرف همزمان داروهای مهارکننده آنزیم منو آمینواکسیداز با غذاهای حاوی تیرامین (انواع نوشیدنیهای الکلی و تخمیرشده، نانهای حاوی پنیر، سویا، انواع غذاهای تخمیری و غیره) به دلیل افزایش خطر بحرانهای پرفشارخونی توصیه نمیشود؛
- نوشیدنیهای گازدار به دلیل ایجاد حباب، در بلعیدن سریع و راحت دارو اختلال ایجاد میکنند و انتخاب مناسبی برای پنهانکردن داروها نیستند؛
- شیر به دلیل ایجاد عوارض گوارشی و کاهش میزان جذب برخی از داروها با ایجاد کمپلکس رسوبدهنده دارو، ممکن است انتخاب مناسبی برای برخی از داروها نباشد؛
- اگرچه چای و قهوه میتوانند باعث کاهش حلّالیت بعضی از داروها، از جمله داروهای ضدروانپریشی در محیط آزمایشگاهی شوند، شواهد بالینی کافی در زمینه تأثیر این نوشیدنیها بر زیست دستیابی این داروها وجود ندارد. نتایج مطالعات نشان دادهاند مصرف همزمان برخی از داروها مانند کلرپرومازین، فلوفنازین، لوکساپین، تیوریدازین، هالوپریدول و تری فلوئوروپرازین با چای و قهوه موجب تشکیل کمپلکس داروتانن در روده و کاهش جذب دارو میشود. مصرف همزمان کلوزاپین و قهوه نیز باعث افزایش سطح سرمی دارو میشود و احتمال تجربه عوارض جانبی دارو افزایش مییابد. مصرف زیاد نوشیدنیهای حاوی کافئین ممکن است باعث تغییر خفیف تا متوسط در سطح سرمی داروی لیتیم شود. مصرف همزمان لورازپام و فلونیترازپام با غذا میتواند باعث تأخیر در جذب دارو و کاهش در اثر خوابآوری دارو شود. مصرف همزمان نیترازپام، دیازپام و آلپرازولام با غذا تأثیری در اثرات بالینی آنها ندارد [37]؛
- اگرچه گریپفروت مهارکننده آنزیمهای کبدی است و متابولیسم بسیاری از داروها را کاهش میدهد، اما آب گریپفروت حاوی ترکیباتی است که باعث افزایش جذب برخی از داروها میشود، در حالی که این ترکیبات در بقیه مرکبات دیده نمیشود. بنابراین، توصیه میشود داروها با حداقل 2 ساعت فاصله از آب گریپفروت مصرف شوند. این تداخل درباره داروهایی که پنجره درمانی باریک دارند، اهمیت بیشتری دارد. آب گریپفروت باعث افزایش زیست دستیابی میدازولام، تریازولام، کوآزپام و دیازپام خوراکی میشود. این نوشیدنی همچنین باعث افزایش چشمگیر در سطح سرمی بوسپیرون و افزایش جزئی در سطح سرمی مهارکنندههای بازجذب سروتونین میشود. به نظر میرسد آب گریپفروت تأثیر چشمگیری در سطح سرمی آمیتریپتیلین و کلومیپرامین نداشته باشد [37].
ملاحظات اخلاقی
پیروی از اصول اخلاق پژوهش
راهنمای بالینی حاضر بر اساس راﻫﻨﻤﺎی ﻋﻤﻮﻣﻲ اﺧﻼق در ﭘﮋوﻫشهای ﻋﻠﻮم ﭘﺰﺷﻜﻲ جمهوری اسلامی ایران تدوین شده است.
حامی مالی
این مقاله حامی مالی ندارد.
مشارکت نویسندگان
مفهومسازی: نرجس هندویی، مهران ضرغامی، مهدیس امیریفر؛ تحقیق و بررسی: نرجس هندویی، فاطمه ثقفی، مهدیس امیریفر، منیره مهام، علی فرموده؛ نگارش پیشنویس: نرجس هندویی، مهران ضرغامی، فاطمه ثقفی، منیره مهام، علی فرموده، مهدیس امیریفر؛ ویراستاری و نهاییسازی نوشته: نرجس هندویی، مهران ضرغامی، فاطمه ثقفی؛ نظارت و مدیریت تحقیق: نرجس هندویی.
تعارض منافع
بنابر اظهار نویسندگان، این مقاله تعارض منافع ندارد.
یکی از رایجترین تثبیتکنندههای خُلق داروی سدیم والپروات است که اَشکال دارویی متعددی دارد، از جمله قرصهای با روکش رودهای 200، 250 و 500 میلیگرم و قرصهای آهستهرهش خطدار 500 میلیگرم دپاکین کرونو است که هنگام خردشدن به پودری سفیدرنگ با طعمی تلخ و سوزاننده تبدیل میشوند. تحریک گوارشی ناشی از والپروات سدیم، مهمترین دلیل استفاده از روکش رودهای است [29]. بنابراین، خردکردن فرمولاسیون مذکور بروز عوارض گوارشی ناشی از دارو را افزایش میدهد و با تغییر اندک در آزادسازی دارو همراه است. در مقابل، خردکردن فراورده آهستهرهش والپروات سدیم با نامهای تجاری دپاکین کرونو، رهاکین و اپیوال، علاوه بر افزایش احتمال بروز عوارض گوارشی ناشی از دارو، موجب ازبینرفتن فرمولاسیون آهستهرهش دارو میشود. بنابراین، تنها نصفکردن فراورده آهستهرهش والپروات سدیم از محل خط وسط قرص و خردنکردن آن توصیه میشود [28].
لاموتریژین و توپیرامات نیز هنگام خردشدن به پودری سفید متمایل به زرد تبدیل میشوند و به علت طعم تلخی که دارند، باید با غذا و نوشیدنیهای طعمدار مخلوط شوند. داروی لیتیم، در صورت خردشدن به پودر سفیدرنگ با طعم قلیایی تبدیل میشود که قابلیت مخلوطشدن با غذا و نوشیدنیهای مختلف را دارد [30 ،28]. در جدول شماره 4 به داروهای مختلف تثبیتکننده خُلق موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 4 از اطلاعات موجود در بروشور دارو که کارخانه سازنده تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
داروهای محرک با مکانسیمهای مختلفی به تحریک رسپتورهای نوراپی نفرین و دوپامین در مغز منجر میشود و اثرات خود را اعمال میکنند. در میان داروهای این دسته داروی متیل فنیدات با اسامی تجاری ریتالین و روبیفن در صورت خردشدن به پودر سفیدرنگ با طعم اسیدی تبدیل میشود و بهتر است قبل از وعده غذایی مصرف شود. از نصف یا خردکردن قرص پیوستهرهش متیلفنیدات با نام تجاری ماتوراید باید خودداری کرد، زیرا سامانه دارورسانی آهستهرهش فراورده از بین میرود. درباره کپسول آتوموکستین که به صورت پودر است، توصیه میشود به طور کامل بلعیده و از بازکردن یا جویدن آن خودداری شود، زیرا اگرچه حلکردن محتویات این کپسول از نظر فرمولاسیون محدودیتی ندارد، به دلیل سوزش شدید چشمی که ایجاد میکند توصیه میشود به صورت دستنخورده مصرف شود [31]. در جدول شماره 5 به داروهای محرک موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 5 از اطلاعات موجود در بروشور دارو که کارخانه تولیدکننده، تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
در میان داروهای بنزودیازپینی، قرصهای آلپرازولام و لورازپام هنگام خردشدن به پودری سفیدرنگ و قرص کلونازپام به پودری زردرنگ تبدیل میشوند. همه داروهای بنزودیازپینی قابلیت مخلوطشدن با غذا و نوشیدنیهای مختلف را دارند. در جدول شماره 6 به داروهای بنزودیازپینی موجود در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است [28 ،19]. همه اطلاعات ذکرشده در جدول شماره 6 از اطلاعات موجود در بروشور دارو که کارخانه تولیدکننده، تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
داروی کلونیدین هنگام خردشدن به پودری سفیدرنگ تبدیل میشود و به علت طعم تلخش توصیه میشود با غذا و نوشیدنیهای طعمدار مخلوط شود [19]. داروی وارنیکلین، داروی ترک سیگار را که مجوز سازمان غذا و دارو را دارد و با خردشدن به پودری سفید و بیمزه تبدیل میشود، شرکت داروسازی کوثر تحت نظارت سازمان غذا و داروی ایران تولید میکند. از دسته داروهای آنتیکولینرژیک رایج در روانپزشکی فراوردههای دارویی بیپریدین و تریهگزی فنیدیل هستند که این داروها نیز با خردشدن به پودری سفید با طعمی تلخ تبدیل میشوند که میتوان آنها را با غذا و نوشیدنیهای طعمدار مخلوط کرد. در جدول شماره 7 به اشکال دارویی موجود از این داروها در بازار دارویی ایران همراه با خصوصیات فیزیکوشیمیایی و سازگاری با ترکیبات غذایی مختلف اشاره شده است. همه اطلاعات ذکرشده در جدول شماره 7 از اطلاعات موجود در بروشور دارو که کارخانه تولید کننده، تهیه کرده و سامانه اطلاعات دارویی کشور تهیه شده است.
نحوه پودرکردن و مخلوطکردن فراوردههای دارویی جامد (قرص، کپسول)
برای پودرکردن قرصها بهتر است پس از خردکردن قرص در هاون داروسازی، حداقل مقدار 5 تا 10 میلیلیتر آب یا نوشیدنی مدنظر را اضافه کرد و فرصت داد تا قرص به طور کامل حل شود. بهتر است فراورده حلشده بلافاصله مصرف شود [19]. درباره کپسولها نیز، پس از بازکردن پوکه ژلاتینی کپسولهای سخت، باید پودر موجود در آنها در هاون دارویی ریخته شود و به محتویاتشان مقدار 5 تا 10 میلیلیتر آب یا نوشیدنی مدنظر را اضافه کرد و فرصت داد تا به طور کامل حل شوند. میتوان با همزدن یا تکاندادن این زمان را کاهش داد. بهتر است فراورده حلشده بلافاصله مصرف شود.
درباره کپسولهای نرم نیز، سوراخکردن انتهای کپسول با سوزن و اضافهکردن آن به حلّال مدنظر توصیه میشود. محتویات کپسولهای با رهاسازی کنترلشده، مانند کپسول ونلافاکسین یا کپسول دولکستین را نمیتوان خرد کرد، بلکه پس از بازکردن پوکه کپسول باید گرانولهای روکشدار را با یک قاشق از ماده غذایی سازگار مخلوط و بلافاصله بدون جویدن، بلعید. بهتر است همه دارو را در حجم کمی از مواد غذایی پنهان کرد تا در صورتیکه بیمار غذا/ نوشیدنی خود را به پایان نرساند، بتوان از مصرف تمام دارو اطمینان داشت. گفتنی است که تمام قرصها و کپسولهای غیرآهستهرهش به دلیل ناپایداری دارو در شرایط محیطی یا در محیط اسیدی معده، قابلیت تخریب و بازشدن شکل دارویی را ندارند [19].
نحوه مخفیکردن مزه تلخ داروهای روانپزشکی
در زمان مخفیکردن فراورده دارویی در غذا توجه به این نکته ضروری است که ترکیب غذا و داروی موجود، علاوه بر حفظ فراهم زیستی دارو، نباید طعم و رنگ فراورده غذایی را تغییر بدهد و یا این تغییر بسیار اندک باشد.
همانطور که در بخشهای قبل اشاره شد، بیشتر داروهای استفادهشده در روانپزشکی طعم تلخی دارند و در صورت خردکردن قرص یا بازکردن کپسول و مخلوطکردن آنها با غذا، طعم غذا را تغییر میدهند. برای بهحداقلرساندن طعم تلخ داروی ترکیبشده با غذا، توصیه میشود فراورده خردشده در غذاهای سرد مانند بستنی مخلوط شود. با توجه به اینکه بعضی از داروها در نوسانات شدید دما ناپایدارند، بهتر است قبل از انجام این روش با دکتر داروساز مشورت شود. مخلوطکردن دارو با آبمیوه یا میوه و سبزیجات تازه مانند گلابی، انگور، هویج، سیب، نارنجی، کرفس و یا ترکیبات شیرین چون عسل، مربا، کره بادامزمینی در صورت نبود تداخل در بسیاری از موارد میتواند در پوشش طعم تلخ دارو کمککننده باشد [30].
به عنوان توصیهای کلی پروتئینها و پلیساکاریدها که در تهیه مواد غذایی کاربرد فراوانی دارند، در کاهش احساس طعم نامطلوب داروها مؤثرند، زیرا این ترکیبات به دلیل ساختار مولکولی بزرگشان، در صورت تجویز همزمان با داروهای خوراکی، احتمال برخورد مولکولهای دارو را با پرزهای چشایی کاهش میدهند و موجب میشوند طعم نامطلوب دارو کمتر احساس شود [32]. غذاهای حاوی گوشت و سویا غنی از پروتئیناند و میتوان پودر دارو را در آنها پراکنده کرد. همچنین غذاهایی که در تهیه آنها برنج یا آرد برنج استفاده میشود، مانند شیربرنج و فرنی برای پوشاندن طعم بد داروها مناسباند [32]. همچنین شیرینکردن نوشیدنی حامل دارو و استفاده از اسانس نعناع در پوشاندن طعم تلخ داروها مؤثر است [34 ،33].
داروهای نامحلول در آب
اگر داروهایی که پنهان میکنید در آب حل نشوند، این یعنی احتمالاً دارو محلول در آب نیست و ممکن است برای بهدستآوردن بهترین نتایج، به مواد غذایی روغنی یا نیمهجامد مانند کره بادامزمینی یا انواع روغنها مانند روغن زیتون نیاز باشد. برای تهیه فراوردهای یکنواختتر از یک میکسر دستی کوچک نیز میتوانید استفاده کنید.
به طور کلی خردکردن قرصها یا بازکردن کپسولها باید آخرین راهحل باشد، زیرا این رویکرد ممکن است بر فراهمی زیستی دارو تأثیر بگذارد و و در نهایت میزان تجویزشده دارو نیاز به تنظیم دوز داشته باشد [7 ،30]. توجه داشته باشید که برخی از فرمولاسیونهای دارویی نباید خرد شود؛ برای مثال خردکردن داروهای آهستهرهش یا داروهای با روکش رودهای ممکن است بر جذب دارو تأثیر بگذارد [35].
مصرف خوراکی فرمولاسیونهای تزریقی داروهای روانپزشکی
فراوردههای تزریقی، فراوردههای استریلِ حاوی یک یا چند ماده مؤثر دارویی هستند که برای تزریق، انفوزیون یا کارگذاری دارو در یک قسمت خاص از بدن طراحی شدهاند. این اشکال دارویی به پنج دسته اصلی تقسیم میشوند:
داروی تزریقی، انفوزیون وریدی، پودر تزریقی، داروی تزریقی تغلیظشده و داروی کاشتنی که به صورت وریدی، عضلانی یا زیرجلدی تزریق میشود. در این میان، اَشکال تزریقی عضلانی، شاید به علت پرمصرفبودن، یکی از شناختهشدهترین اَشکال دارویی تزریقی جایگزین در روانپزشکی هستند که بر اساس نوع ماده مؤثر دارویی و حلّال آن، میتوانند فرمولاسیون کوتاهاثر یا طولانیاثر داشته باشند. در اکثر فرمولاسیونهای طولانیاثر داروهای روانپزشکی، از استر دکانوات یا پالمیتات این داروها در حلّال روغن کنجد یا روغن نارگیل مانند داروی فلوپنتیکسول دکانوات یا داروی هالوپریدول دکانوات استفاده شده است، اما استفاده از فرمولاسیونهای پودر لیوفیلیزه همچون داروی الانزاپین طولانیاثر و فرمولاسیونهای میکروسفر مانند داروی ریسپریدون طولانیاثر هم در طراحی اَشکال تزریقی دیده میشود.
درمان از طریق تزریق در بیمارانی که تمایلی به دریافت داروی خوراکی ندارند، در مقایسه با اَشکال دارویی خوراکی مزایای دارد، از جمله شروع اثر سریعتر در برخی از موارد، حذف مشکلات فراهمی زیستی خوراکی (ناشی از جذب و گذر اول کبدی)، کاهش احتمال خطر مسمومیت در موارد اقدام به خودکشی، ایجاد و حفظ غلظت خونی ثابت و طولانیکردن زمان اثربخشی در اَشکال تزریقی طولانی. درد هنگام تزریق، بروز هماتوم و واکنشهای حساسیتی در محل تزریق، بروز عفونت، انعطافپذیری پایینتر درمقایسه با اَشکال دارویی خوراکی هنگام تنظیم دوز، قطعنشدن رهاسازی دارو در صورت بروز عوارض جانبی و قیمت بالای اکثر اَشکال تزریقی طولانیاثر از مهمترین معایب این نوع درمان است [12 ،11].
فرم تزریقی طولانیاثر فلوپنتیکسول با نام تجاری فلانکسول حاوی 20 میلیگرم دارو در فرم استر دکانوات است. استر دکانوات باعث لیپوفیلترشدن مولکولهای دارو و درنتیجه رهش آهسته از موضع تزریق میشود. قرصهای 5/0، 1 و 3 میلیگرمی از داروی فلوپنتیکسول نیز با نمک دیهیدروکلراید در بازار دارویی جهان وجود دارد. در قرصهای فلوپنتیکسول از نمک دیهیدروکلراید فلوپنتیکسول برای افزایش سرعت انحلال و درنتیجه بهبود جذب گوارشی مولکول دارو استفاده شده است. درباره تجویز پنهان قرصهای 5/0 و 1میلیگرمی اطلاعاتی دردسترس نیست.
درباره قرصهای 3میلیگرمی فلوپنتیکسول گفته شده است که میتوان قرص را خرد کرد. پودر حاصل به طور کامل در آب حل نمیشود و سوسپانسیون صورتی کمرنگی ایجاد میکند. توصیه شده است قبل از هربار تجویز، دارو در نوشیدنی یا غذای بیمار پراکنده و از نگهداری طولانیمدت آن پرهیز شود [36]. در صورت تجویز خوراکی آمپول فلوپنتیکسول دکانوات، استر آن در محیط اسیدی معده یا محیط قلیایی رودهها میشکند و دارو از بخش استری جدا میشود. به طور کلی استرها در شرایط اسیدی و قلیایی ناپایدار میشوند (تصویر شماره 1).
با توجه به متغیربودن میزان پیشرفت واکنش تجزیه فلوپنتیکسول دکانوات در شرایط اسیدی یا قلیایی و با درنظرگرفتن انحلالپذیری اندک داروی آزادشده، جذب گوارشی فلوپنتیکسول دکانوات متغیر خواهد بود. با توجه به دردسترسبودن فرم خوراکی فلوپنتیکسول در بازار جهانی، مستنداتی از تجویز خوراکی فرم تزریقی، میزان فراهمی زیستی و عوارض جانبی این نوع از تجویز دردسترس نیست. مصرف خوراکی فرم تزریقی طولانیاثر داروهای هالوپریدول دکانوات و فلوفنازین دکانوات نیز با سازوکاری مشابه سازوکار اشارهشده برای فرم تزریقی طولانیاثر فلوپنتیکسول دکانوات توصیه نمیشود [20].
تداخل بین غذا و دارو
مصرف همزمان بسیاری از داروها با غذاها و مواد مغذی موجود در آنها ممکن است تداخل داشته باشد و موجب کاهش جذب یا اثر دارو و یا حتی بروز عوارض ناخواسته در بیماران شود. عواملی مانند سن، جنس، تاریخچه دارویی، وضعیت تغذیه و تعداد داروهای مصرفی در شدت تداخل غذا و دارو حائز اهمیت هستند. غذاها میتوانند در مراحل مختلف عملکرد دارویی تأثیر داشته باشند؛ به طوری که بیشترین تداخل در مرحله جذب دارو اتفاق میافتد. مصرف همزمان برخی داروها با غذا به علت کاهش اثر دارو توصیه نمیشود؛ در حالی که برای بعضی دیگر مصرف همزمان دارو با غذا به منظور کاهش تحریک گوارشی توصیه میشود. با توجه به اهمیت موضوع و برای آگاهی از احتیاطهای لازم هنگام خردکردن داروها و تصمیمگیری درباره همزمانی مصرف داروها با/ بدون غذا توصیه میشود به داروساز یا مونوگرافهای دارویی مراجعه شود [28].
هنگام استفاده از رویکرد داروهای پنهانی توجه به نکات زیر در انتخاب غذا/ نوشیدنی مطلوب به منظور پنهانکردن دارو، ضروری است:
- از آنجایی که مصرف نوشیدنیهای الکلی باعث افزایش جذب اغلب داروها میشوند، پنهانکردن داروها در نوشیدنیهای حاوی الکل چون الگزیرها توصیه نمیشود؛
- مصرف همزمان داروهای مهارکننده آنزیم منو آمینواکسیداز با غذاهای حاوی تیرامین (انواع نوشیدنیهای الکلی و تخمیرشده، نانهای حاوی پنیر، سویا، انواع غذاهای تخمیری و غیره) به دلیل افزایش خطر بحرانهای پرفشارخونی توصیه نمیشود؛
- نوشیدنیهای گازدار به دلیل ایجاد حباب، در بلعیدن سریع و راحت دارو اختلال ایجاد میکنند و انتخاب مناسبی برای پنهانکردن داروها نیستند؛
- شیر به دلیل ایجاد عوارض گوارشی و کاهش میزان جذب برخی از داروها با ایجاد کمپلکس رسوبدهنده دارو، ممکن است انتخاب مناسبی برای برخی از داروها نباشد؛
- اگرچه چای و قهوه میتوانند باعث کاهش حلّالیت بعضی از داروها، از جمله داروهای ضدروانپریشی در محیط آزمایشگاهی شوند، شواهد بالینی کافی در زمینه تأثیر این نوشیدنیها بر زیست دستیابی این داروها وجود ندارد. نتایج مطالعات نشان دادهاند مصرف همزمان برخی از داروها مانند کلرپرومازین، فلوفنازین، لوکساپین، تیوریدازین، هالوپریدول و تری فلوئوروپرازین با چای و قهوه موجب تشکیل کمپلکس داروتانن در روده و کاهش جذب دارو میشود. مصرف همزمان کلوزاپین و قهوه نیز باعث افزایش سطح سرمی دارو میشود و احتمال تجربه عوارض جانبی دارو افزایش مییابد. مصرف زیاد نوشیدنیهای حاوی کافئین ممکن است باعث تغییر خفیف تا متوسط در سطح سرمی داروی لیتیم شود. مصرف همزمان لورازپام و فلونیترازپام با غذا میتواند باعث تأخیر در جذب دارو و کاهش در اثر خوابآوری دارو شود. مصرف همزمان نیترازپام، دیازپام و آلپرازولام با غذا تأثیری در اثرات بالینی آنها ندارد [37]؛
- اگرچه گریپفروت مهارکننده آنزیمهای کبدی است و متابولیسم بسیاری از داروها را کاهش میدهد، اما آب گریپفروت حاوی ترکیباتی است که باعث افزایش جذب برخی از داروها میشود، در حالی که این ترکیبات در بقیه مرکبات دیده نمیشود. بنابراین، توصیه میشود داروها با حداقل 2 ساعت فاصله از آب گریپفروت مصرف شوند. این تداخل درباره داروهایی که پنجره درمانی باریک دارند، اهمیت بیشتری دارد. آب گریپفروت باعث افزایش زیست دستیابی میدازولام، تریازولام، کوآزپام و دیازپام خوراکی میشود. این نوشیدنی همچنین باعث افزایش چشمگیر در سطح سرمی بوسپیرون و افزایش جزئی در سطح سرمی مهارکنندههای بازجذب سروتونین میشود. به نظر میرسد آب گریپفروت تأثیر چشمگیری در سطح سرمی آمیتریپتیلین و کلومیپرامین نداشته باشد [37].
ملاحظات اخلاقی
پیروی از اصول اخلاق پژوهش
راهنمای بالینی حاضر بر اساس راﻫﻨﻤﺎی ﻋﻤﻮﻣﻲ اﺧﻼق در ﭘﮋوﻫشهای ﻋﻠﻮم ﭘﺰﺷﻜﻲ جمهوری اسلامی ایران تدوین شده است.
حامی مالی
این مقاله حامی مالی ندارد.
مشارکت نویسندگان
مفهومسازی: نرجس هندویی، مهران ضرغامی، مهدیس امیریفر؛ تحقیق و بررسی: نرجس هندویی، فاطمه ثقفی، مهدیس امیریفر، منیره مهام، علی فرموده؛ نگارش پیشنویس: نرجس هندویی، مهران ضرغامی، فاطمه ثقفی، منیره مهام، علی فرموده، مهدیس امیریفر؛ ویراستاری و نهاییسازی نوشته: نرجس هندویی، مهران ضرغامی، فاطمه ثقفی؛ نظارت و مدیریت تحقیق: نرجس هندویی.
تعارض منافع
بنابر اظهار نویسندگان، این مقاله تعارض منافع ندارد.
References
Velligan DI, Sajatovic M, Hatch A, Kramata P, Docherty JP. Why do psychiatric patients stop antipsychotic medication? A systematic review of reasons for nonadherence to medication in patients with serious mental illness. Patient Preference and Adherence. 2017; 11:449-68. [DOI:10.2147/PPA.S124658] [PMID] [PMCID]
Breen R, Thornhill JT. Noncompliance with medication for psychiatric disorders. CNS Drugs. 1998; 9(6):457-71. [DOI:10.2165/00023210-199809060-00004]
Whitty P, Devitt P. Surreptitious prescribing in psychiatric practice. Psychiatric Services. 2005; 56(4):481-3. [DOI:10.1176/appi.ps.56.4.481]
Baloush Kleinman V, Levine SZ, Roe D, Shnitt D, Weizman A, Poyurovsky M. Adherence to antipsychotic drug treatment in early-episode schizophrenia: A six-month naturalistic follow-up study. Schizophrenia Research. 2011; 130(1):176-81. [DOI:10.1016/j.schres.2011.04.030]
Haddad PM, Brain C, Scott J. Nonadherence with antipsychotic medication in schizophrenia: Challenges and management strategies. Patient Related Outcome Measures. 2014; 5:43-62. [DOI:10.2147/PROM.S42735] [PMID] [PMCID]
Latha K. The noncompliant patient in psychiatry: The case for and against covert/surreptitious medication. Mens Sana Monographs. 2010; 8(1):96-121. [DOI:10.4103/0973-1229.58822]
Griffith R, Griffiths H, Jordan S. Administration of medicines part 1: the law and nursing. Nursing Standard. 2003; 18(2):47-53. [DOI:10.7748/ns2003.09.18.2.47.c3465]
Lyons D, Lyall R. Developing good practice guidelines for the administration of covert medication. BMC Psychiatry. 2007; 7:S41. [DOI:10.1186/1471-244X-7-S1-S41]
Kala A. Covert medication; the last option: A case for taking it out of the closet and using it selectively. Indian Journal of Psychiatry. 2012; 54(3):257-65. [DOI:10.4103/0019-5545.102427] [PMID] [PMCID]
Kelly M, Dunbar Sd, Gray JE, O’Reilly RaL. Treatment delays for involuntary psychiatric patients associated with reviews of treatment capacity. The Canadian Journal of Psychiatry. 2002; 47(2):181-5. [DOI:10.1177/070674370204700209]
Bostwick JR, Demehri A. Pills to powder: A clinician’s reference for crushable psychotropic medications. Current Psychiatry. 2014; 13(5):e1-e4.
Department of Health & Human Services. APAC guidelines for medication management in residential aged care facilities - resource kits. Washington D.C.: Department of Health & Human Services; 2007.
Helmchen H. Informed consent in psychiatric practice. In: Helmchen H, Sartorius N, editors. Ethics in psychiatry. Berlin: Springer; 2010.
Shargel L, Kanfer I. Generic drug product development: Solid oral dosage forms. Boca Raton, Florida: CRC Press; 2013. [DOI:10.1201/b15569]
Remington JP. Remington: The science and practice of pharmacy. Philadelphia: Lippincott Williams & Wilkins; 2006.
Shargel L, Mutnick AH. Pharmacy review. Philadelphia: Lippincott Williams & Wilkins; 1989.
Reifman N. Certification review for pharmacy technicians. Los Angeles: Ark Pharmaceutical Consultants; 2005.
Dabir Siaghi AR. [Designing a modern drug delivery systems whith controlled-release speed (Persian)]. Razi. 2002; 8(13):33-51.
Clifton M. NEEMMC guidelines for tablet crushing and administration via enteral feeding tubes. Colchester: Colchester Hospital University NHS Foundation Trust; 2016.
Challapalli P, Gumudavelli P, Murty R. Formulation for sustained delivery. Menlo Park, California: Google Patents; 2005.
Reynolds JE. Martindale: The extra pharmacopoeia. London: The Pharmaceutical Press; 1982.
Smyth J. The NEWT Guidelines for administration of medication to patients with enteral feeding tubes or swallowing difficulties. Penrhosgarnedd, Bangor: Betsi Cadwaladr University Health Board; 2010.
Sherman DM, Clark JC, Lamer JU, White SA. Extended release formulation of venlafaxine hydrochloride. Menlo Park, California: Google Patents; 2001.
Reddy A, Norris DF, Momeni SS, Waldo B, Ruby JD. The PH of beverages in the United States. The Journal of the American Dental Association. 2016; 147(4):255-63. [DOI:10.1016/j.adaj.2015.10.019]
Guzman F. The psychopharmacology of bupropion: An illustrated overview. London: Pharmacy; 2018.
Hanssens Y, Woods D, Alsulaiti A, Adheir F, Al Meer N, Obaidan N. Improving oral medicine administration in patients with swallowing problems and feeding tubes. Annals of Pharmacotherapy. 2006; 40(12):2142-7. [DOI:10.1345/aph.1H342]
Koda Kimble MA. Koda-kimble and young’s applied therapeutics: the clinical use of drugs. Philadelphia: Lippincott Williams & Wilkins; 2012.
Hutchinson C, Lindon A, Chapman P. Covert medication guidance, covert administration for regulated care providers. Lancashire: East Lancashire Health Economy Medicines Management Board; 2018.
Cloyd JC, Kriel RL, Jones Saete CM, Ong BY, Jancik JT, Remmel RP. Comparison of sprinkle versus syrup formulations of valproate for bioavailability, tolerance, and preference. The Journal of Pediatrics. 1992; 120(4):634-8. [DOI:10.1016/S0022-3476(05)82496-5]
Haw C, Stubbs J. Covert administration of medication to older adults: a review of the literature and published studies. Journal of Psychiatric and Mental Health Nursing. 2010; 17(9):761-8. [DOI:10.1111/j.1365-2850.2010.01613.x] [PMID]
Coghill D. Optimizing treatment for ADHD. Nethergate, Dundee: University of Dundee; 2015.
Coupland JN, Hayes JE. Physical approaches to masking bitter taste: lessons from food and pharmaceuticals. Pharmaceutical Research. 2014; 31(11):2921-39. [DOI:10.1007/s11095-014-1480-6] [PMID] [PMCID]
Sohi H, Sultana Y, Khar RK. Taste masking technologies in oral pharmaceuticals: Recent developments and approaches. Drug Development and Industrial Pharmacy. 2004; 30(5):429-48. [DOI:10.1081/DDC-120037477]
Gala U, Chauhan H. Taste masking techniques in the pharmaceutical industry. American Pharmaceutical Review. 2014; 17(4):2014.
Wright D. Comment-broad spectrum: (Tablet crushing is a widespread practice but it is not safe and may not be legal). Pharmaceutical Journal. 2002; 269(7208):132-8.
O’Neil J. Controlling drug delivery for the application of extended or sustained-release drug products for parenteral administration [MSc. thesis]. Boston: Northeastern University; 2010.
Baxter K, Preston C. Stockley’s drug interactions. London: Pharmaceutical Press; 2010.
نوع مطالعه: راهنمای بالینی |
موضوع مقاله:
روانپزشکی و روانشناسی
دریافت: 1397/6/10 | پذیرش: 1397/8/1 | انتشار: 1398/1/12
دریافت: 1397/6/10 | پذیرش: 1397/8/1 | انتشار: 1398/1/12
| بازنشر اطلاعات | |
 |
این مقاله تحت شرایط Creative Commons Attribution-NonCommercial 4.0 International License قابل بازنشر است. |